
Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podávanie.
Rekonštituovaný roztok sa podáva ako 3 - 5 sekundový bolus vo forme intravenóznej injekcie cez periférny alebo centrálny intravenózny katéter s následným prepláchnutím injekčným roztokom
9 mg/ml (0,9 %) chloridu sodného. Medzi dvomi po sebe nasledujúcimi dávkami bortezomibu má
uplynúť minimálne 72 hodín.
Keď sa bortezomib podáva v kombinácii s inými liekmi, pozrite si pokyny na podávanie v súhrne charakteristických vlastností týchto liekov.
4.3 Kontraindikácie
Precitlivenosť na liečivo, na bór alebo na ktorúkoľvek z pomocných látok uvedených v časti 6.1. Akútna difúzna infiltračná pľúcna a perikardiálna choroba.
V prípade, že sa bortezomib podáva v kombinácii s inými liekmi, prečítajte si súhrny charakteristických vlastností daných liekov pre ďalšie informácie o kontraindikáciách.
4.4 Osobitné upozornenia a opatrenia pri používaní
V prípade, že sa bortezomib podáva v kombinácii s inými liekmi, pred začatím liečby bortezomibom je potrebné pozrieť si súhrny charakteristických vlastností týchto liekov. Ak sa používa talidomid, pozornosť treba venovať obzvlášť tehotenským testom a preventívnym opatreniam (pozri časť 4.6).
Intratekálne podanie
Po neúmyselnom podaní bortezomibu intratekálne boli zaznamenané prípady úmrtia. Bortezomib
Fresenius Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podanie, zatiaľ čo Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sú určené na intravenózne alebo subkutánne podanie. Bortezomib sa nemá podávať intratekálne.
Gastrointestinálna toxicita
Gastrointestinálna toxicita, zahŕňajúca nauzeu, diareu, vracanie a zápchu, sa veľmi často vyskytuje
počas liečby bortezomibom. Menej často sa zaznamenali prípady ilea (pozri časť 4.8). Pacienti, ktorí
majú problémy s obstipáciou, majú byť starostlivo sledovaní.
Hematologická toxicita
Liečba bortezomibom sa veľmi často spája s hematologickou toxicitou (trombocytopénia, neutropénia a anémia). V štúdiách u pacientov s relapsom mnohopočetného myelómu liečených bortezomibom
a u pacientov s doteraz neliečeným MCL liečených bortezomibom v kombinácii s rituximabom,
cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP) bola jednou z najčastejších hematologických toxicít tranzitórna trombocytopénia. Počet krvných doštičiek bol najnižší v 11. deň každého terapeutického cyklu s bortezomibom a zvyčajne sa upravil na východiskovú hodnotu pri ďalšom cykle. Nedokázala sa kumulatívna trombocytopénia. Nameraná dolná hodnota priemerného počtu trombocytov bola približne 40 % východiskovej hodnoty v štúdiách mnohopočetného myelómu s jedným liekom a 50 % v štúdii MCL. U pacientov s pokročilým myelómom súvisela závažnosť trombocytopénie s počtom trombocytov pred začiatkom liečby: u pacientov s východiskovou
hodnotou trombocytov < 75 000/μl, malo počas štúdie 90 % z 21 pacientov počet ≤ 25 000/μl, vrátane
14 % pacientov s < 10 000/μl, naproti tomu s východiskovou hodnotou trombocytov > 75 000/μl, iba
14 % z 309 pacientov malo počas štúdie počet ≤ 25 000/μl.
U pacientov s MCL (štúdia LYM-3002) bola vyššia incidencia (56,7 % oproti 5,8 %) trombocytopénie
≥ 3. stupňa v skupine liečenej bortezomibom (BR-CAP) v porovnaní so skupinou neliečenou bortezomibom (rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón [R-CHOP]). Dve liečebné skupiny boli podobné s ohľadom na celkovú incidenciu prípadov krvácania všetkých stupňov (6,3 % v skupine BR-CAP a 5,0 % v skupine R-CHOP) ako aj prípadov krvácania 3. a vyššieho stupňa
(BR-CAP: 4 pacienti [1,7 %]; R-CHOP: 3 pacienti [1,2 %]). V skupine BR-CAP, 22,5 % pacientov
dostalo transfúzie krvných doštičiek v porovnaní s 2,9 % pacientov v skupine R-CHOP.
V súvislosti s liečbou bortezomibom bolo hlásené gastrointestinálne krvácanie a krvácanie do mozgu. Z toho dôvodu sa má sledovať počet trombocytov pred každou dávkou bortezomibu. Ak je počet trombocytov < 25 000/μl alebo ak je v prípade kombinovanej liečby s melfalánom a prednizónom počet trombocytov ≤ 30 000/μl, liečba bortezomibom sa má zastaviť (pozri časť 4.2). Má sa starostlivo zvážiť potenciálny prínos liečby oproti riziku, predovšetkým v prípade stredne závažnej až závažnej trombocytopénie a rizikových faktorov krvácania.
Počas liečby bortezomibom sa má často monitorovať celkový krvný obraz (complete blood counts, CBC) spolu s diferenciálnym krvným obrazom, vrátane počtu krvných doštičiek. Keď je to klinicky vhodné, má sa zvážiť transfúzia krvných doštičiek (pozri časť 4.2).
U pacientov s MCL sa pozorovala tranzitórna neutropénia, ktorá bola reverzibilná medzi cyklami, bez dôkazu kumulatívnej neutropénie. Počet neutrofilov bol najnižší v 11. deň každého terapeutického cyklu s bortezomibom a zvyčajne sa upravil na východiskovú hodnotu pri ďalšom cykle. V štúdii LYM-3002 bola podpora faktorom stimulujúcim kolónie podaná 78 % pacientov v skupine BR-CAP
a 61 % pacientov v skupine s R-CHOP. Keďže u pacientov s neutropéniou existuje zvýšené riziko infekcií, majú sa u nich sledovať prejavy a príznaky infekcií a ihneď liečiť. Pri hematologickej toxicite možno podľa miestnej štandardnej praxe podávať faktory stimulujúce kolónie granulocytov. V prípade opakovaných oneskorení podania cyklu sa má zvážiť profylaktické použitie faktorov stimulujúcich kolónie granulocytov (pozri časť 4.2).
Reaktivácia vírusu herpes zoster
U pacientov liečených bortezomibom sa odporúča antivírusová profylaxia.
V štúdii fázy III u pacientov s doteraz neliečeným mnohopočetným myelómom bola celková
incidencia reaktivácie herpesu zoster častejšia u pacientov liečených kombináciou bortezomib+melfalán+prednizón v porovnaní s kombináciou melfalán+prednizón (14 % oproti 4 %). U pacientov s MCL (štúdia LYM-3002) bola incidencia infekcie herpesom zoster 6,7 % v skupine
s BR-CAP a 1,2 % v skupine s R-CHOP (pozri časť 4.8).
Reaktivácia vírusu hepatitídy B (HBV) a infekcia
Keď sa rituximab používa v kombinácii s bortezomibom, má sa u pacientov s rizikom infekcie HBV
urobiť vždy pred začatím liečby vyšetrenie na HBV. U nositeľov hepatitídy B a pacientov
s hepatitídou B v anamnéze sa musia starostlivo sledovať klinické a laboratórne prejavy aktívnej infekcie HBV počas a po kombinovanej liečbe rituximabom a bortezomibom. Má sa zvážiť antivírusová profylaxia. Ďalšie informácie pozri v súhrne charakteristických vlastností rituximabu.
Progresívna multifokálna leukoencefalopatia (PML)
U pacientov liečených bortezomibom boli veľmi zriedkavo hlásené prípady infekcie John Cunninghamovým (JC) vírusom s neznámou kauzalitou, čo malo za následok PML a smrť. Pacienti, u ktorých bola diagnostikovaná PML, podstúpili predtým alebo súčasne imunosupresívnu liečbu. Väčšina prípadov PML bola diagnostikovaná do 12 mesiacov od prvej dávky bortezomibu.
U pacientov je potrebné v pravidelných intervaloch v rámci diferenciálnej diagnostiky CNS ťažkostí sledovať výskyt nových alebo zhoršenie existujúcich neurologických príznakov alebo prejavov, ktoré by mohli svedčiť o PML. Ak existuje podozrenie na diagnózu PML, pacientov treba odoslať
k odborníkovi na PML a iniciovať vhodný diagnostický proces zameraný na PML. Ak sa diagnostikuje PML, ukončite liečbu bortezomibom.
Periférna neuropatia
Liečba bortezomibom je veľmi často spojená s periférnou neuropatiou, ktorá je prevažne senzorická. Napriek tomu boli hlásené prípady závažnej motorickej neuropatie so senzorickou periférnou neuropatiou alebo bez senzorickej periférnej neuropatie. Výskyt periférnej neuropatie sa zvyšuje na začiatku liečby a vrchol bol pozorovaný počas 5. cyklu.
U týchto pacientov sa odporúča starostlivo monitorovať príznaky neuropatie ako je pocit pálenia, hyperestézia, hypoestézia, parestézia, diskomfort, neuropatická bolesť alebo slabosť.
Pacienti s objavením sa alebo zhoršením periférnej neuropatie sa majú podrobiť neurologickému vyšetreniu a môžu vyžadovať zmenu dávky alebo schémy podávania bortezomibu (pozri časť 4.2). Neuropatia sa zvládla podpornou starostlivosťou a inou liečbou.
U pacientov dostávajúcich bortezomib v kombinácii s liekmi, o ktorých je známe, že súvisia
s neuropatiou (napr. talidomid), sa má zvážiť skoré a pravidelné sledovanie príznakov neuropatie vyplývajúcej z liečby s neurologickým posúdením a treba zvážiť vhodné zníženie dávky alebo prerušenie liečby.
Okrem periférnej neuropatie môže vznik autonómnej neuropatie prispievať k niektorým nežiaducim reakciám ako je posturálna hypotenzia a ťažká obstipácia s ileom. Informácie o autonómnej neuropatii a jej vzťahu k týmto nežiaducim účinkom sú však obmedzené.
Záchvaty
Záchvaty sa menej často zaznamenali u pacientov, u ktorých neboli v anamnéze zaznamenané záchvaty alebo epilepsia. Špeciálna starostlivosť sa vyžaduje u liečených pacientov s akýmikoľvek rizikovými faktormi vzniku záchvatov.
Hypotenzia
Liečba bortezomibom je často spojená s ortostatickou/posturálnou hypotenziou. Väčšina nežiaducich
reakcií je miernej až stredne závažnej povahy a vyskytujú sa v priebehu liečby. Pacienti, u ktorých vznikla ortostatická hypotenzia počas liečby bortezomibom (podávaným intravenózne), nemali prejavy ortostatickej hypotenzie pred liečbou bortezomibom. Väčšina pacientov potrebovala liečbu
ortostatickej hypotenzie. U menšej časti pacientov s ortostatickou hypotenziou sa zaznamenali prípady
synkopy. Vznik ortostatickej/posturálnej hypotenzie nebol akútne spojený s podaním bolusu infúzie
bortezomibu. Mechanizmus tohto nežiaduceho účinku je neznámy, čiastočne však môže vzniknúť
v dôsledku autonómnej neuropatie. Autonómna neuropatia môže byť spojená s bortezomibom alebo
bortezomib môže zhoršovať základné ochorenie, ako napríklad diabetickú alebo amyloidnú neuropatiu. Opatrnosť sa odporúča pri liečbe pacientov so známou anamnézou synkopy spojenou s užívaním liekov spôsobujúcich hypotenziu alebo u pacientov dehydratovaných v dôsledku
opakujúcej sa diarey alebo vracania. Liečba ortostatickej/posturálnej hypotenzie môže zahŕňať úpravu antihypertenzívnych liekov, rehydratáciu alebo podávanie mineralokortikoidov a/alebo sympatomimetík. Pacienti majú byť upozornení, aby vyhľadali lekársku pomoc, ak pocítia príznaky ako závrat, točenie hlavy alebo strata vedomia.
Syndróm posteriórnej reverzibilnej encefalopatie (PRES)
U pacientov liečených bortezomibom boli hlásené prípady PRES. PRES je zriedkavý, často
reverzibilný, rýchlo sa vyvíjajúci neurologický stav, ktorý sa môže prejaviť záchvatom, hypertenziou, bolesťou hlavy, letargiou, zmätenosťou, slepotou alebo inými zrakovými a neurologickými poruchami. Na potvrdenie diagnózy sa používa zobrazovacie vyšetrenie mozgu, najmä magnetická rezonancia (MRI). U pacientov, u ktorých sa vyvinie PRES, treba ukončiť podávanie bortezomibu.
Zlyhanie srdca
Akútny rozvoj alebo zhoršenie kongestívneho zlyhania srdca a/alebo nový pokles ejekčnej frakcie
ľavej komory boli hlásené počas liečby bortezomibom. Retencia tekutín môže byť predispozičným faktorom prejavov a príznakov zlyhania srdca. Pacienti s predispozíciou k ochoreniu srdca alebo s už existujúcim ochorením srdca majú byť starostlivo monitorovaní.
Vyšetrenieelektrokardiogramom
V klinických štúdiách boli pozorované ojedinelé prípady predĺženia QT-intervalu, príčina nebola
objasnená.
P
ľ
úcne
poruchy
U pacientov liečených bortezomibom bola v zriedkavých prípadoch hlásená akútna difúzna infiltračná pľúcna choroba neznámej etiológie ako napr. pneumonitída, intersticiálna pneumónia, pľúcna infiltrácia a syndróm akútnej respiračnej tiesne (acute respiratory distress syndrome, ARDS) (pozri časť 4.8). Niektoré z týchto príhod boli smrteľné. Pred začiatkom liečby sa odporúča vykonať röntgen hrudníka, ktorý bude slúžiť ako východisko v prípade zmien na pľúcach po ukončení liečby.
Pri výskyte nových alebo zhoršených pľúcnych príznakov (napr. kašeľ, dyspnoe) sa má okamžite stanoviť diagnóza a pacienti sa majú podrobiť vhodnej liečbe. Pred pokračovaním liečby bortezomibom sa má zvážiť pomer jej prínosu/rizika.
V klinickom skúšaní dvaja pacienti (z dvoch), ktorým sa podávala vysoká dávka cytarabínu (2 g/m2 denne) kontinuálnou infúziou počas 24 hodín s daunorubicínom a bortezomibom z dôvodu relapsu akútnej myeloidnej leukémie, zomreli na ARDS v počiatočnom štádiu liečby a skúšanie sa ukončilo. Z toho dôvodu sa táto špecifická liečba so súčasne podávanou vysokou dávkou cytarabínu (2 g/m2 denne) kontinuálnou infúziou počas 24 hodín neodporúča.
Poruchafunkcieobličiek
U pacientov s mnohopočetným myelómom sú renálne komplikácie časté. Pacienti s poruchou funkcie
obličiek sa majú dôsledne sledovať (pozri časti 4.2 a 5.2).
Poruchafunkciepečene
Bortezomib je metabolizovaný pečeňovými enzýmami. Expozícia bortezomibu je zvýšená u pacientov
so stredne závažnou alebo závažnou poruchou funkcie pečene; títo pacienti sa majú liečiť zníženými
dávkami bortezomibu a starostlivo sledovať z dôvodu toxicity (pozri časti 4.2 a 5.2).
Reakciepečene
U pacientov vo vážnom stave, ktorí sú liečení bortezomibom a súčasne inými liekmi, boli zriedkavo hlásené prípady hepatálneho zlyhania. Ďalšie hlásené pečeňové reakcie zahŕňajú zvýšenie pečeňových enzýmov, hyperbilirubinémiu a hepatitídu. Po prerušení liečby bortezomibom môžu tieto zmeny zaniknúť (pozri časť 4.8).
Syndróm z rozpadu nádoru
Pretože bortezomib je cytotoxická látka a môže rýchlo ničiť malígne plazmatické bunky a bunky MCL, môžu sa vyskytnúť komplikácie syndrómu z rozpadu nádoru. Pacienti s rizikom vzniku syndrómu z rozpadu nádoru sú tí, ktorí mali veľké ložisko nádoru pred začatím liečby. Títo pacienti sa majú starostlivo sledovať a majú byť urobené vhodné opatrenia.
Súbežnepodávanélieky
Pacienti sa majú starostlivo monitorovať, ak sa im podáva bortezomib v kombinácii so silnými
CYP3A4 inhibítormi. Opatrnosť sa vyžaduje, ak sa bortezomib kombinuje s CYP3A4- alebo
CYP2C19 substrátmi (pozri časť 4.5).
Normálna funkcia pečene sa má potvrdiť a opatrnosť sa vyžaduje u pacientov, ktorí užívajú perorálne antidiabetiká (pozri časť 4.5).
Reakcie potenciálne sprostredkované imunokomplexami
Menej často boli hlásené nežiaduce účinky potenciálne súvisiace s tvorbou imunokoplexom, ako je reakcia typu sérová choroba, polyartritída s vyrážkou a proliferatívna glomerulonefritída, sa zaznamenali menej často. Podávanie bortezomibu sa má prerušiť, ak sa vyskytnú závažné reakcie.
4.5 Liekové a iné interakcie
In vitro štúdie ukazujú, že bortezomib je slabý inhibítor izoenzýmov 1A2, 2C9, 2C19, 2D6 a 3A4 cytochrómu P450 (CYP). Na základe obmedzeného podielu (7 %) CYP2D6 na metabolizme bortezomibu sa nepredpokladá vplyv fenotypu slabého metabolizéra CYP2D6 na celkovú dispozíciu bortezomibu.
Interakčná štúdia, ktorá hodnotila účinok ketokonazolu, silného CYP3A4 inhibítora, na farmakokinetiku bortezomibu (podávaného intravenózne), preukázala priemerný nárast AUC bortezomibu o 35 % (CI90% [1,032 do 1,772]) na základe údajov od 12 pacientov. Preto sa majú pacienti starostlivo monitorovať, ak sa im podáva bortezomib v kombinácii so silnými CYP3A4 inhibítormi (napr. ketokonazol, ritonavir).
V interakčnej štúdii, ktorá hodnotila účinok omeprazolu, silného CYP2C19 inhibítora, na farmakokinetiku bortezomibu (podávaného intravenózne), sa nezaznamenal žiaden významný účinok na farmakokinetiku bortezomibu na základe údajov od 17 pacientov.
Interakčná štúdia, ktorá hodnotila účinok rifampicínu, silného induktora CYP3A4, na farmakokinetiku bortezomibu (podávaného intravenózne), potvrdila priemernú redukciu AUC bortezomibu o 45 % na základe údajov od 6 pacientov. Súčasné používanie bortezomibu so silnými induktormi CYP3A4
(napr. rifampicín, karbamazepín, fenytoín, fenobarbital a ľubovník bodkovaný) sa neodporúča, pretože sa môže znížiť účinnosť.
V tej istej interakčnej štúdii, ktorá hodnotila účinok dexametazónu, slabšieho induktora CYP3A4, na farmakokinetiku bortezomibu (podávaného intravenózne), sa nezistil žiadny významný účinok na farmakokinetiku bortezomibu na základe údajov od 7 pacientov.
Interakčná štúdia, ktorá hodnotila účinok melfalánu-prednizónu na farmakokinetiku bortezomibu
(podávaného intravenózne) dokázala priemerný 17 % nárast AUC bortezomibu na základe údajov od
21 pacientov. Nepovažuje sa to za klinicky významné.
Počas klinických skúšaní sa u diabetických pacientov, ktorí užívali perorálne antidiabetiká, zaznamenali menej často a často stavy hypoglykémie a hyperglykémie. U pacientov liečených perorálnymi antidiabetikami a bortezomibom môže byť potrebné starostlivé monitorovanie hladiny glukózy v krvi a upravenie dávkovania antidiabetík.
4.6 Fertilita, gravidita a laktácia
Antikoncepcia u mužovažien
Muži a ženy vo fertilnom veku musia používať účinnú antikoncepciu počas liečby a 3 mesiace po jej
ukončení.
Gravidita
Nie sú k dispozícii žiadne klinické údaje o gravidných ženách vystavených účinku bortezomibu.
Teratogénny potenciál bortezomibu nebol doteraz úplne preskúmaný.
V predklinických štúdiách nemal bortezomib žiadny vplyv na embryonálny/fetálny vývoj u potkanov a králikov pri najvyšších tolerovaných dávkach v tehotenstve. Nerealizovali sa žiadne štúdie na zvieratách, ktoré by stanovili vplyv bortezomibu na pôrodnosť alebo postnatálny vývoj (pozri časť
5.3). Bortezomib sa nemá používať počas gravidity, pokiaľ klinický stav ženy nevyžaduje liečbu
bortezomibom.
Ak sa bortezomib podáva počas gravidity alebo ak pacientka otehotnie počas liečby týmto liekom,
musí byť informovaná o potenciálnom riziku pre plod.
Talidomid je známe liečivo s teratogénnym účinkom u ľudí, ktoré spôsobuje život ohrozujúce vrodené anomálie. Talidomid je kontraindikovaný počas gravidity a u žien vo fertilnom veku, ak nie sú dodržané podmienky programu prevencie gravidity pre talidomid. Pacientky dostávajúce bortezomib spolu s talidomidom sa majú riadiť programom prevencie gravidity pre talidomid. Pre ďalšie informácie pozri súhrn charakteristických vlastností obsahom talidomidu.
Dojčenie
Nie je známe, či sa bortezomib vylučuje do ľudského mlieka. Kvôli možnosti závažných nežiaducich
reakcií u dojčených novorodencov sa má dojčenie počas liečby bortezomibom prerušiť.
F
e
r
t
i
l
i
t
a
Nevykonali sa štúdie s bortezomibom zamerané na fertilitu (pozri časť 5.3).
4.7 Ovplyvnenie schopnosti viesť vozidlá a obsluhovať strojeBortezomib môže mať mierny vplyv na schopnosť viesť vozidlá a obsluhovať stroje. Počas liečby bortezomibom sa môže vyskytnúť veľmi často únava, často závrat, menej často synkopa a často ortostatická/posturálna hypotenzia alebo rozmazané videnie. Preto pacienti musia byť opatrní pri vedení vozidiel alebo obsluhe strojov a upozornení, aby neviedli vozidlá alebo neobsluhovali stroje, ak sa u nich vyskytnú tieto príznaky (pozri časť 4.8).
4.8 Nežiaduce účinkySúhrnbezpečnostnéhoprofiluMedzi závažné nežiaduce reakcie hlásené menej často počas liečby bortezomibom patrí zlyhanie srdca, syndróm z rozpadu nádoru, pľúcna hypertenzia, syndróm posteriórnej reverzibilnej encefalopatie, akútne difúzne infiltračné ochorenia pľúc a zriedkavo autonómna neuropatia. Najčastejšie hlásené nežiaduce reakcie počas liečby bortezomibom sú nauzea, diarea, zápcha, vracanie, únava, pyrexia, trombocytopénia, anémia, neutropénia, periférna neuropatia (vrátane senzorickej), bolesť hlavy, parestézia, znížená chuť do jedla, dyspnoe, vyrážka, herpes zoster
a myalgia.
TabuľkovýzoznamnežiaducichreakciíMnohopočetný myelómPri nežiaducich účinkoch v tabuľke 7 investigátori predpokladali minimálny možný alebo pravdepodobný kauzálny vzťah k bortezomibu. Tieto nežiaduce reakcie sú založené na zjednotenom súbore údajov od 5 476 pacientov, z ktorých bolo 3 996 pacientov liečených dávkou 1,3 mg/m2 bortezomibu a uvádzajú sa v tabuľke 7.
Celkovo sa bortezomib podával za účelom liečby mnohopočetného myelómu 3 974 pacientom.
Nežiaduce reakcie sú uvedené nižšie podľa tried orgánových systémov a frekvencie výskytu. Frekvencie výskytu sú definované ako: veľmi časté (
≥ 1/10); časté (
≥ 1/100 až < 1/10); menej časté (
≥ 1/1 000 až < 1/100); zriedkavé (
≥ 1/10 000 až < 1/1 000); veľmi zriedkavé (< 1/10 000), neznáme (z dostupných údajov). V rámci jednotlivých skupín frekvencií sú nežiaduce účinky usporiadané
v poradí klesajúcej závažnosti. Tabuľka 7 bola vytvorená použitím verzie 14.1 MedDRA.
Zaradené sú aj postmarketingové nežiaduce reakcie, ktoré sa neobjavili v klinických skúšaniach.
Tabuľka 7: Nežiaduce reakcie u pacientov s mnohopočetným myelómom liečených bortezomibom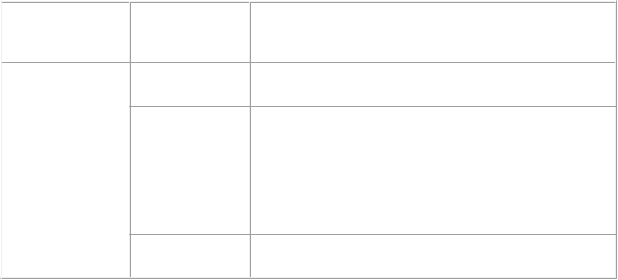 v klinických skúšaniach a všetky nežiaduce reakcie po uvedení lieku na trh bez ohľadu na indikáciu#
v klinických skúšaniach a všetky nežiaduce reakcie po uvedení lieku na trh bez ohľadu na indikáciu#Trieda orgánových systémov
| Incidencia
| Nežiaduca reakcia
|
Infekcie a nákazy
| Časté
| herpes zoster (vrátane diseminovaného a oftalmického),
pneumónia*, herpes simplex*, plesňové infekcie*
|
| Menej časté
| infekcia*, bakteriálna infekcia*, vírusová infekcia*, sepsa (vrátane septického šoku)*, bronchopneumónia, infekcia herpes vírusom*, herpetická meningoencefalitída#, bakteriémia (vrátane stafylokokovej), hordeolum, chrípka, celulitída, infekcia súvisiaca so zariadením, kožná
infekcia*, infekcia ucha*, stafylokoková infekcia*, infekcia
zubov*
|
| Zriedkavé
| meningitída (vrátane bakteriálnej), infekcia Epstein- Barrovej vírusom, genitálny herpes, tonzilitída,
|
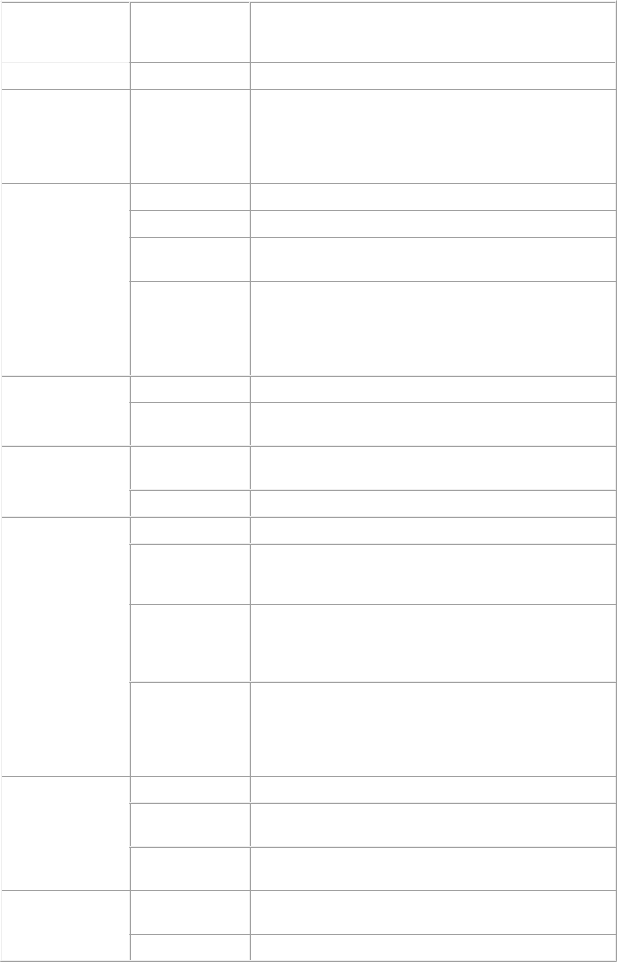
T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
mastoiditída, postvírusový únavový syndróm
|
Benígne a malígne nádory, vrátane nešpecifikovaných novotvarov (cysty a polypy)
|
Zriedkavé
|
malígne nádory, plazmocytárna leukémia, karcinóm renálnych buniek, hmota, plesňové mykózy, benígne nádory*
|
Poruchy krvi
a lymfatického
|
Veľmi časté
Časté
|
trombocytopénia*, neutropénia*, anémia*
leukopénia*, lymfopénia*
|
systému
|
|
|
|
Menej časté
|
pancytopénia*, febrilná neutropénia, koagulopatia*, leukocytóza*, lymfadenopatia, hemolytická anémia#
|
|
Zriedkavé
|
diseminovaná intravaskulárna koagulácia, trombocytóza*, syndróm hyperviskozity, bližšie nešpecifikovaná porucha krvných doštičiek, trombotická mikroangiopatia (vrátane trombocytopenickej purpury)#, bližšie nešpecifikovaná porucha krvi, hemoragická diatéza, infiltrácia lymfocytov
|
Poruchy imunitného
|
Menej časté
Zriedkavé
|
angioedém#, hypersenzitivita*
anafylaktický šok, amyloidóza, imunokomplexom
|
systému
|
|
sprostredkovaná reakcia typu III
|
Poruchy endokrinného systému
|
Menej časté
|
Cushingov syndróm*, hypertyroidizmus*, neprimeraná sekrécia antidiuretického hormónu
|
|
Zriedkavé
|
hypotyroidizmus
|
Poruchy metabolizmu
|
Veľmi časté
Časté
|
znížená chuť do jedla
dehydratácia, hypokaliémia*, hyponatriémia*, abnormálne
|
a výživy
|
|
hladiny glukózy v krvi*, hypokalciémia*, abnormalita enzýmov*
|
|
Menej časté
|
syndróm z rozpadu nádoru, nedostatočné prospievanie*, hypomagneziémia*, hypofosfatémia*, hyperkaliémia*, hyperkalciémia*, hypernatriémia*, abnormálna hladina kyseliny močovej*, diabetes mellitus*, zadržiavanie tekutín
|
|
Zriedkavé
|
hypermagneziémia*, acidóza, nerovnováha elektrolytov*, preťaženie tekutinou, hypochlorémia*, hypovolémia, hyperchlorémia*, hyperfosfatémia*, metabolická porucha, deficit komplexu vitamínov B, deficit vitamínu B12, dna, zvýšená chuť do jedla, intolerancia alkoholu
|
Psychické poruchy
|
Časté
|
poruchy nálady*, úzkostné poruchy*, poruchy spánku*
|
|
Menej časté
|
duševné poruchy*, halucinácie*, psychotické poruchy*, zmätenosť*, nepokoj
|
|
Zriedkavé
|
samovražedné myšlienky*, porucha prispôsobenia sa, delírium, pokles sexuálnej túžby
|
Poruchy nervového systému
|
Veľmi časté
|
neuropatie*, periférna senzorická neuropatia, dyzestézia*, neuralgia*
|
|
Časté
|
motorická neuropatia*, strata vedomia (vrátane synkopy),
|

T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
závraty*, dysgeúzia*, letargia, bolesť hlavy*
|
|
Menej časté
|
tremor, periférna senzorimotorická neuropatia, dyskinéza*, poruchy cerebelárnej koordinácie a rovnováhy*, strata pamäti (s výnimkou demencie)*, encefalopatia*, syndróm posteriórnej reverzibilnej encefalopatie#, neurotoxicita, epilepsia*, postherpetická neuralgia, porucha reči*, syndróm nepokojných nôh, migréna, ischias, porucha pozornosti, neprirodzené reflexy*, parosmia
|
|
Zriedkavé
|
cerebrálna hemorágia*, intrakraniálna hemorágia* (vrátane subarachnoidálnej)*, opuch mozgu, tranzitórny ischemický atak, kóma, nerovnováha autonómneho nervového systému, autonómna neuropatia, ochrnutie hlavových nervov*, paralýza*, paréza*, presynkopa, syndróm mozgového kmeňa, cerebrovaskulárna porucha, lézia nervového koreňa, psychomotorická hyperaktivita, stlačenie miechy,
kognitívna porucha NOS, motorická dysfunkcia, porucha nervového systému NOS, radikulitída, zvýšené slinenie, hypotónia
|
Poruchy oka
|
Časté
|
opuch oka*, poruchy videnia*, konjunktivitída*
|
|
Menej časté
|
očná hemorágia*, infekcia očného viečka*, chalazión#, blefaritída#, zápal oka*, diplopia, suchosť oka*, podráždenie oka*, bolesť oka, zvýšené slzenie, výtok z oka
|
|
Zriedkavé
|
lézie rohovky*, exoftalmus, retinitída, skotóm, bližšie nešpecifikované poruchy oka (vrátane očného viečka), získaná dakryoadenitída, fotofóbia, fotopsia, optická neuropatia#, rôzne stupne poškodenia zraku (až po slepotu*)
|
Poruchy ucha a labyrintu
|
Časté
|
vertigo*
|
|
Menej časté
|
dysakúzia (vrátane tinitu)*, porucha sluchu (až do a vrátane
hluchoty), ušný diskomfort*
|
|
Zriedkavé
|
krvácanie ucha, vestibulárna neuronitída, porucha ucha
NOS
|
Poruchy srdca
a srdcovej činnosti
|
Menej časté
|
srdcová tamponáda#, kardiopulmonálna zástava*, srdcová fibrilácia (vrátane atriálnej), zlyhanie srdca (vrátane ľavostranného a pravostranného ventrikulárneho zlyhania)*, arytmia*, tachykardia*, palpitatácie, angína pectoris, perikarditída* (vrátane perikardiálneho výpotku), kardiomyopatia*, ventrikulárna dysfunkcia*, bradykardia
|
|
Zriedkavé
|
flater predsiení, infarkt myokardu*, atrioventrikulárny blok*, kardiovaskulárna porucha (vrátane kardiogénneho šoku), torsade de pointes, nestabilná angína, poruchy srdcovej chlopne*, insuficiencia koronárnych artérií, zástava sínusového uzla
|
Poruchy ciev
|
Časté
|
hypotenzia*, ortostatická hypotenzia, hypertenzia*
|
|
Menej časté
|
cerebrovaskulárna príhoda#, hlboká žilová trombóza*, hemorágia*, tromboflebitída (vrátane povrchovej), kolaps obehového systému (vrátane hypovolemického šoku),
|



T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
flebitída, sčervenanie*, hematóm (vrátane perirenálneho)*, nedostatočná periférna cirkulácia*, vaskulitída, hyperémia (vrátane očnej)*
|
|
Zriedkavé
|
periférna embólia, lymfedém, bledosť, erytromelalgia, vazodilatácia, zmena zafarbenia žily, žilová nedostatočnosť
|
Poruchy dýchacej sústavy, hrudníka a mediastína
|
Časté
|
dyspnoe*, epistaxa, infekcia horných/dolných dýchacích
ciest*, kašeľ*
|
|
Menej časté
|
pľúcna embólia, pleurálny výpotok, pľúcny edém (vrátane
akútneho), pľúcna alveolárna hemorágia#, bronchospazmus,
chronická obštrukčná choroba pľúc*, hypoxémia*, kongescia dýchacieho traktu*, hypoxia, pleuritída*, čkanie, rinorea, dysfónia, sipot
|
|
Zriedkavé
|
respiračné zlyhanie, syndróm akútnej respiračnej tiesne, apnoe, pneumotorax, atelektáza, pľúcna hypertenzia, hemoptýza, hyperventilácia, ortopnoe, pneumonitída, respiračná alkalóza, tachypnoe, pľúcna fibróza, bronchiálna porucha*, hypokapnia*, intersticiálne ochorenie pľúc, pľúcna infiltrácia, nepriechodnosť hrdla, sucho v hrdle, zvýšená sekrécia horných dýchacích ciest, podráždenie hrdla, syndróm kašľa horných dýchacích ciest
|
Poruchy gastrointestinálneho
|
Veľmi časté
Časté
|
príznaky nauzey a vracania*, diarea*, zápcha
gastrointestinálne krvácanie (vrátane krvácania zo slizníc)*,
|
traktu
|
|
dyspepsia, stomatitída*, abdominálna distenzia, orofaryngeálna bolesť*, abdominálna bolesť (vrátane gastrointestinálnej bolesti a bolesti sleziny)*, ochorenia ústnej dutiny*, flatulencia
|
|
Menej časté
|
pankreatitída (vrátane chronickej)*, hemateméza, opuch pery*, gastrointestinálna obštrukcia (vrátane obštrukcie tenkého čreva, ilea)*, abdominálny diskomfort, ulcerácie
v ústnej dutine*, enteritída*, gastritída*, krvácanie ďasien,
refluxná choroba pažeráka*, kolitída (vrátane kolitídy spôsobenej Clostridium difficile)*, ischemická kolitída#, gastrointestinálny zápal*, dysfágia, syndróm dráždivého čreva, bližšie nešpecifikovaná gastrointestinálna porucha, povlak na jazyku, porucha gastrointestinálnej motility*, porucha slinnej žľazy*
|
|
Zriedkavé
|
akútna pankreatitída, peritonitída*, opuch jazyka*, ascites, ezofagitída, cheilitída, inkontinencia stolice, atónia análneho sfinktera, fekalóm*, gastrointestinálna ulcerácia
a perforácia*, hypertrofia ďasien, megakolón, výtok z rekta, tvorba pľuzgierov v ústach a hltane*, bolesť pery, periodontitída, análna trhlina, zmena činnosti čriev, proktalgia, nezvyčajná stolica
|
Poruchy pečene
a žlčových ciest
|
Časté
|
poruchy pečeňových enzýmov*
|
|
Menej časté
|
hepatotoxicita (vrátane poruchy funkcie pečene),
hepatitída*, cholestáza
|





T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
Zriedkavé
|
zlyhanie pečene, hepatomegália, Buddov-Chiariho syndróm, cytomegalovírusová hepatitída, krvácanie pečene, cholelitiáza
|
Poruchy kože
a podkožného
|
Časté
Menej časté
|
vyrážka*, pruritus*, erytém, suchá koža
multiformný erytém, urtikária, akútna febrilná neutrofilná
|
tkaniva
|
|
dermatóza, toxická kožná erupcia, toxická epidermálna nekrolýza#, Stevensov-Johnsonov syndróm#, dermatitída*, ochorenie vlasov*, petechie, ekchymóza, kožné lézie, purpura, zdurenie kože*, psoriáza, hyperhidróza, nočné potenie, dekubitálny vred#, akné*, pľuzgier*, porucha pigmentácie*
|
|
Zriedkavé
|
reakcia kože, Jessnerova lymfocytová infiltrácia, syndróm palmárno-plantárnej erytrodyzestézie, subkutánna hemorágia, retikulárne sčervenanie kože, stvrdnutie kože, papula, fotosenzitívna reakcia, seborea, studený pot,
porucha kože NOS, erytróza, kožný vred, ochorenie nechtov
|
Poruchy kostrovej a svalovej sústavy a spojivového
|
Veľmi časté
Časté
|
muskuloskeletálna bolesť*
svalové spazmy*, bolesť končatín, svalová slabosť
|
|
|
|
tkaniva
|
Menej časté
|
zášklby svalov, opuch kĺbov, artritída*, stuhnutie kĺbov, myopatie*, pocit ťažoby
|
|
Zriedkavé
|
rabdomyolýza, syndróm temporomandibulárneho kĺbu, fistula, kĺbová efúzia, bolesť čeľuste, porucha kostí, infekcia a zápaly muskuloskeletálneho a spojivového tkaniva*, synoviálna cysta
|
Poruchy obličiek
a močových ciest
|
Časté
|
porucha funkcie obličiek*
|
|
Menej časté
|
akútne zlyhanie obličiek, chronické zlyhanie obličiek*,
infekcia močových ciest*, prejavy a príznaky močových
ciest, hematúria*, retencia moču, porucha močenia*,
proteinúria, azotémia, oligúria*, polakizúria
|
|
Zriedkavé
|
podráždenie močového mechúra
|
Poruchy reprodukčného systému a prsníkov
|
Menej časté
|
vaginálna hemorágia, genitálna bolesť*, erektilná
dysfunkcia
|
|
Zriedkavé
|
porucha semenníkov*, prostatitída, porucha prsníkov u žien,
citlivosť nadsemenníkov, epididymitída, bolesť panvy,
ulcerácia vulvy
|
Vrodené, familiárne a genetické poruchy
|
Zriedkavé
|
aplázia, gastrointestinálne malformácie, ichtyóza
|
Celkové poruchy
a reakcie v mieste
|
Veľmi časté
Časté
|
pyrexia*, únava, asténia
opuch (vrátane periférneho), zimnica, bolesť*, nevoľnosť*
|
podania
|
|
|
|
Menej časté
|
zhoršenie celkového zdravotného stavu*, opuch tváre*, reakcia v mieste podania injekcie*, porucha slizníc*, bolesť na hrudi, porucha chôdze, pocit chladu, extravazácia*, komplikácie súvisiace s katétrom*, zmena v pociťovaní
|
T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
smädu*, hrudníkový diskomfort, pocit zmeny telesnej
teploty*, bolesť v mieste podania injekcie*
|
|
Zriedkavé
|
smrť (vrátane náhleho úmrtia), multiorgánové zlyhanie, krvácanie v mieste podania injekcie*, hernia (vrátane hiátovej)*, zhoršené hojenie*, zápal, flebitída v mieste podania injekcie*, citlivosť, vred, podráždenosť, bolesť na hrudi nesúvisiaca so srdcom, bolesť v mieste zavedenia katétra, pocit cudzieho tela
|
Laboratórne a funkčné
|
Časté
Menej časté
|
zníženie telesnej hmotnosti
hyperbilirubinémia*, výsledky analýzy proteínov mimo
|
vyšetrenia
|
|
normy*, zvýšenie telesnej hmotnosti, výsledky krvných testov mimo normy*, zvýšenie C-reaktívneho proteínu
|
|
Zriedkavé
|
hladina plynov v krvi mimo normy*, odchýlky na elektrokardiograme (vrátane predĺženia QT intervalu)*, odchýlky hodnoty INR*, zníženie pH v žalúdku, zvýšenie agregácie krvných doštičiek, zvýšenie troponínu I, identifikácia vírusu a sérológia*, výsledky analýzy moču mimo normy*
|
Úrazy, otravy a komplikácie
|
Menej časté
Zriedkavé
|
pád, pomliaždenie
reakcie na transfúziu, zlomeniny*, stuhnutosť*, poranenie
|
liečebného postupu
|
|
tváre, poranenie kĺbov*, popáleniny, lacerácia, procedurálna bolesť, poranenia žiarením*
|
Chirurgické
a liečebné postupy
|
Zriedkavé
|
aktivácia makrofágu
|


NOS=bližšie nešpecifikované
* Predstavuje pojmy, ktoré zahŕňajú viac ako jeden uprednostňovaný názov MedDRA
# Postmarketingové hlásenia bez ohľadu na indikáciu
Lymfóm z plášťových buniek (MCL)Bezpečnostný profil bortezomibu u 240 pacientov s MCL liečených bortezomibom v dávke 1,3 mg/m2
v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP)
v porovnaní s 242 pacientmi liečenými rituximabom, cyklofosfamidom, doxorubicínom, vinkristínom
a prednizónom [R-CHOP] bol relatívne zhodný s profilom pozorovaným u pacientov
s mnohopočetným myelómom s hlavnými rozdielmi opísanými nižšie. Ďalšie nežiaduce reakcie na
liečivo identifikované ako súvisiace s použitím kombinovanej liečby (BR-CAP) boli infekcia hepatitídy B (< 1 %) a ischémia myokardu (1,3 %). Podobné incidencie týchto prípadov v oboch liečebných skupinách naznačili, že tieto nežiaduce reakcie na liečivo nemožno pripísať samotnému bortezomibu. Medzi významné rozdiely v populácii pacientov s MCL v porovnaní s pacientmi
v štúdiách s mnohopočetným myelómom boli ≥ 5 % vyššia incidencia hematologických nežiaducich reakcií (neutropénia, trombocytopénia, leukopénia, anémia, lymfopénia), periférna senzorická neuropatia, hypertenzia, pyrexia, pneumónia, stomatitída a ochorenia vlasov.
Nežiaduce reakcie na liečivo identifikované ako tie s ≥ 1 % incidenciou, podobnou alebo vyššou incidenciou v skupine BR-CAP a s minimálnym možným alebo pravdepodobným kauzálnym vzťahom k zložkám použitým v skupine BR-CAP, sú vymenované v tabuľke 8 nižšie. Zahrnuté sú tiež
nežiaduce reakcie na liek identifikované v skupine BR-CAP, u ktorých sa skúšajúci na základe historických údajov zo štúdií mnohopočetného myelómu domnievali, že majú minimálny možný alebo pravdepodobný kauzálny vzťah k bortezomibu.
Nežiaduce reakcie sú uvedené nižšie podľa triedy orgánových systémov a frekvencie výskytu.
Frekvencie sú definované ako: veľmi časté (≥ 1/10); časté (≥ 1/100 až < 1/10); menej časté
(≥ 1/1 000 až < 1/100); zriedkavé (≥ 1/10 000 až < 1/1 000); veľmi zriedkavé (< 1/10 000), neznáme
(z dostupných údajov). V rámci jednotlivých skupín frekvencií sú nežiaduce účinky usporiadané
v poradí klesajúcej závažnosti. Tabuľka 8 bola vytvorená použitím verzie 16 MedDRA.
Tabuľka 8: Nežiaduce reakcie u pacientov s lymfómom z plášťových buniek liečených s BR-CAPv klinickom skúšaníTrieda orgánových systémov
| Incidencia
| Nežiaduca reakcia
|
Infekcie a nákazy
| Veľmi časté
| pneumónia*
|
| Časté
| sepsa (vrátane septického šoku)*, herpes
zoster (vrátane diseminovaného
a oftalmického), infekcia herpes vírusom*,
bakteriálne infekcie*, infekcia horného/dolného dýchacieho traktu*, plesňová infekcia*, herpes simplex*
|
| Menej časté
| hepatitída B, infekcia*, bronchopneumónia
|
Poruchy krvi a lymfatického systému
| Veľmi časté
| trombocytopénia*, febrilná neutropénia, neutropénia*, leukopénia*, anémia*, lymfopénia*
|
| Menej časté
| pancytopénia*
|
Poruchy imunitného systému
| Časté
| hypersenzitivita*
|
| Menej časté
| anafylaktická reakcia
|
Poruchy metabolizmu a výživy
| Veľmi časté
| znížená chuť do jedla
|
| Časté
| hypokaliémia*, hodnoty glukózy v krvi mimo normy*, hyponatriémia*, diabetes mellitus*, zadržiavanie tekutín
|
| Menej časté
| syndróm z rozpadu nádoru
|
Psychické poruchy
| Časté
| poruchy spánku a prerušovaný spánok*
|
Poruchy nervového systému
| Veľmi časté
| periférna senzorická neuropatia, dyzestézia*, neuralgia*
|
| Časté
| neuropatie*, motorická neuropatia*, strata vedomia (vrátane synkopy), encefalopatia*, periférna senzorimotorická neuropatia, závrat*, dysgeúzia*, autonómna neuropatia
|
| Menej časté
| nerovnováha autonómneho nervového systému
|
Poruchy oka
| Časté
| poruchy videnia*
|
Poruchy ucha a labyrintu
| Časté
| dysakúzia (vrátane tinitu)*
|
| Menej časté
| vertigo*, porucha sluchu (až do a vrátane hluchoty)
|
Poruchy srdca a srdcovej činnosti
| Časté
| srdcová fibrilácia (vrátane atriálnej), arytmia*, zlyhanie srdca (vrátane ľavostranného a pravostranného ventrikulárneho zlyhania)*, ischémia myokardu, ventrikulárna dysfunkcia*
|
| Menej časté
| kardiovaskulárna porucha (vrátane
kardiogénneho šoku)
|
Poruchy ciev
| Časté
| hypertenzia*, hypotenzia*, ortostatická
|
T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
hypotenzia
|
Poruchy dýchacej sústavy, hrudníka a mediastína
|
Časté
|
dyspnoe*, kašeľ*, čkanie
|
|
Menej časté
|
syndróm akútnej respiračnej tiesne, pľúcna
embólia, pneumonitída, pľúcna hypertenzia, pľúcny edém (vrátane akútneho)
|
Poruchy gastrointestinálneho traktu
|
Veľmi časté
|
príznaky nauzey a vracania*, diarea*, stomatitída*, zápcha
|
|
Časté
|
gastrointestinálne krvácanie (vrátane krvácania zo slizníc)*, abdominálna distenzia, dyspepsia, orofaryngeálna bolesť*, gastritída*, ulcerácie v ústnej dutine*, abdominálny diskomfort, dysfágia, gastrointestinálny zápal*, abdominálna bolesť (vrátane gastrointestinálnej bolesti
a bolesti sleziny)*, ochorenia ústnej dutiny*
|
|
Menej časté
|
kolitída (vrátane kolitídy spôsobenej
Clostridium difficile)*
|
Poruchy pečene a žlčových ciest
|
Časté
|
hepatotoxicita (vrátane poruchy pečene)
|
|
Menej časté
|
zlyhanie pečene
|
Poruchy kože a podkožného
tkaniva
|
Veľmi časté
|
ochorenie vlasov*
|
|
Časté
|
pruritus*, dermatitída*, vyrážka*
|
Poruchy kostrovej a svalovej sústavy a spojivového tkaniva
|
Časté
|
svalové spazmy*, muskuloskeletálna
bolesť*, bolesť končatín
|
Poruchy obličiek a močových
ciest
|
Časté
|
infekcia močových ciest*
|
Celkové poruchy a reakcie v mieste podania
|
Veľmi časté
|
pyrexia*, únava, asténia
|
|
Časté
|
opuch (vrátane periférneho), zimnica,
reakcia v mieste podania injekcie*,
nevoľnosť*
|
Laboratórne a funkčné vyšetrenia
|
Časté
|
hyperbilirubinémia*, výsledky analýzy proteínov mimo normy*, zníženie telesnej hmotnosti, zvýšenie telesnej hmotnosti
|

* Predstavuje pojmy, ktoré zahŕňajú viac ako jeden uprednostňovaný názov MedDRA.

 OpisvybranýchnežiaducichreakciíReaktivácia vírusu herpes zoster Mnohopočetný myelóm
OpisvybranýchnežiaducichreakciíReaktivácia vírusu herpes zoster Mnohopočetný myelómAntivírusová profylaxia bola podávaná 26 % pacientov v skupine B+M+P. Incidencia herpes zoster v skupine B+M+P bola 17 % u pacientov, ktorým nebola podávaná antivírusová profylaxia,
v porovnaní s 3 % u pacientov, ktorým bola podávaná antivírusová profylaxia.
Lymfóm z plášťových buniekAntivírusová profylaxia bola podávaná 137 z 240 pacientov (57 %) v skupine BR-CAP. V skupine BR-CAP bola incidencia herpesu zoster 10,7 % u pacientov, ktorým nebola podávaná antivírusová profylaxia v porovnaní s 3,6 % u pacientov, ktorým bola podávaná antivírusová profylaxia (pozri časť
4.4).
Reaktivácia vírusu hepatitídy B (HBV) a infekcia
L
y
m
f
óm z plášťových buniek
Infekcia HBV so smrteľnými následkami sa vyskytla u 0,8 % (n = 2) pacientov v skupine neliečenej
bortezomibom (rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón; R-CHOP) a u 0,4 % (n
= 1) pacientov dostávajúcich bortezomib v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP). Celková incidencia infekcií hepatitídy B bola u pacientov liečených s BR-CAP alebo s R-CHOP podobná (0,8 % oproti 1,2 %, v tomto poradí).
Periférna neuropatia v kombi novanej li ečbe Mnohopočetný myelómIncidencia periférnej neuropatie v skúšaniach s kombinovanou liečbou, v ktorých bol bortezomib
podávaný ako indukčná liečba v kombinácii s dexametazónom (štúdia IFM-2005-01)
a dexametazónom-talidomidom (štúdia MMY-3010), sa uvádza v tabuľke nižšie:
Tabuľka 9: Incidencia periférnej neuropatie počas indukčnej liečby podľa toxicity a prerušenie liečbyz dôvodu periférnej neuropatie
| IFM-2005-01
| MMY-3010
|
| VDDx
(n = 239)
| BDx
(n = 239)
| TDx
(n = 126)
| BTDx
(n = 130)
|
Incidencia PN (%)
|
|
|
|
|
Všetky stupne PN
| 3
| 15
| 12
| 45
|
≥ 2. stupeň PN
| 1
| 10
| 2
| 31
|
≥ 3. stupeň PN
| < 1
| 5
| 0
| 5
|
Prerušenie z dôvodu PN (%)
| < 1
| 2
| 1
| 5
|
VDDx= vinkristín, doxorubicín, dexametazón; BDx = bortezomib, dexametazón; TDx = talidomid, dexametazón; BTDx = bortezomib, talidomid, dexametazón; PN = periférna neuropatia
Poznámka: Periférna neuropatia zahŕňala uprednostňované pojmy: periférna neuropatia, periférna motorická
neuropatia, periférna senzorická neuropatia a polyneuropatia.
Lymfóm z plášťových buniekV tabuľke nižšie sa uvádza incidencia periférnej neuropatie v štúdii LYM-3002 s kombinovanou
liečbou, v ktorej sa bortezomib podával s rituximabom, cyklofosfamidom, doxorubicínom
a prednizónom (R-CAP).
Tabuľka 10: Incidencia periférnej neuropatie v štúdii LYM-3002 podľa toxicity a prerušenie liečbyz dôvodu periférnej neuropatie
| BR-CAP (n = 240)
| R-CHOP (n = 242)
|
Incidencia PN (%)
|
|
|
Všetky stupne PN
| 30
| 29
|
≥ 2. stupeň PN
| 18
| 9
|
≥ 3. stupeň PN
| 8
| 4
|
Prerušenie z dôvodu PN (%)
| 2
| < 1
|
BR-CAP = bortezomib, rituximab, cyklofosfamid, doxorubicín a prednizón; R-CHOP = rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón; PN = periférna neuropatia
Periférna neuropatia zahŕňala uprednostňované pojmy: periférna senzorická neuropatia, periférna neuropatia,
periférna motorická neuropatia a periférna senzorimotorická neuropatia.
St arš í paci ent i s MCLV skupine BR-CAP malo 42,9 % pacientov vek v rozpätí 65 – 74 rokov a 10,4 % pacientov malo ≥ 75 rokov. Napriek tomu, že pacienti vo veku ≥ 75 rokov menej tolerovali BR-CAP a R-CHOP, podiel závažných nežiaducich účinkov bol 68 % v skupine BR-CAP v porovnaní s 42 % v skupine R-CHOP.
Opakovaná l i ečba paci ent ov s rel apsom mnohopočet ného myel ómu
V štúdii, v ktorej sa opakovaná liečba bortezomibom podávala 130 pacientom s relapsom
mnohopočetného myelómu, ktorí predtým aspoň čiastočne odpovedali na liečbu obsahujúcu bortezomib, boli najčastejšie nežiaduce udalosti všetkých stupňov vyskytujúce sa u minimálne 25 % pacientov trombocytopénia (55 %), neuropatia (40 %), anémia (37 %), diarea (35 %) a zápcha (28 %). U 40 % pacientov sa pozorovali všetky stupne periférnej neuropatie a periférna neuropatia ≥ 3. stupňa sa pozorovala u 8,5 % pacientov.
Hláseniepodozrenínanežiaducereakcie
Hlásenie podozrení na nežiaduce reakcie po registrácii lieku je dôležité. Umožňuje priebežné monitorovanie pomeru prínosu a rizika lieku. Od zdravotníckych pracovníkov sa vyžaduje, aby hlásili akékoľvek podozrenia na nežiaduce reakcie na národné centrum hlásenia uvedené v
Prílohe V.4.9 PredávkovanieU pacientov bolo predávkovanie viac ako dvojnásobnou odporúčanou dávkou spojené s akútnym nástupom symptomatickej hypotenzie a trombocytopénie s fatálnymi následkami. Pre predklinické farmakologické štúdie kardiovaskulárnej bezpečnosti, pozri časť 5.3.
Pri predávkovaní bortezomibom nie je známe žiadne špecifické antidotum. V prípade predávkovania sa majú monitorovať životné funkcie pacientov a má im byť poskytnutá primeraná podporná starostlivosť na udržanie krvného tlaku (ako tekutiny, presoriká a/alebo inotropné látky) a telesnej teploty (pozri časti 4.2 a 4.4).
5. FARMAKOLOGICKÉ VLASTNOSTI5.1 Farmakodynamické vlastnostiFarmakoterapeutická skupina: Cytostatiká, iné cytostatiká, ATC kód: L01XX32.
MechanizmusúčinkuBortezomib je proteazómový inhibítor. Je špeciálne vytvorený na inhibíciu chymotrypsínovej aktivity proteazómu 26S v bunkách cicavcov. Proteazóm 26S je veľký proteínový komplex, ktorý degraduje ubikvitné proteíny. Ubikvitin-proteazómová cesta hrá základnú úlohu pri riadení premeny špecifických proteínov, čím sa udržuje homeostáza v bunkách. Inhibícia proteazómu 26S bráni tejto cielenej proteolýze a ovplyvňuje mnohosignálové kaskády vo vnútri bunky, čo nakoniec vedie k smrti nádorovej bunky.
Bortezomib je vysoko selektívny na proteazóm. V koncentráciách 10 μM (µmol/l), bortezomib neinhibuje žiadny z veľkého množstva sledovaných receptorov a proteáz, a je viac ako 1 500-krát selektívnejší na proteazóm ako na svoj ďalší cieľový enzým. Kinetika proteazómovej inhibície sa sledovala
in vitro a ukázalo sa, že bortezomib sa uvoľňuje z proteazómu s polčasom (t1/2) 20 minút, čím sa demonštrovala reverzibilita proteazómovej inhibície bortezomibom.
Bortezomibom sprostredkovaná proteazómová inhibícia ovplyvňuje nádorové bunky mnohými spôsobmi, zahrňujúcimi okrem iného aj zmenu regulačných proteínov, ktoré kontrolujú pokračovanie bunkového cyklu a aktiváciu nukleárneho faktora kappa B (NF-kB). Inhibícia proteazómu vedie
k zastaveniu bunkového cyklu a apoptóze. NF-kB je transkripčný faktor, ktorého aktivácia je potrebná
v mnohých aspektoch tumorogenézy, vrátane rastu a prežívania bunky, angiogenézy, medzibunkových interakcií a tvorby metastáz. Pri myelómoch bortezomib ovplyvňuje schopnosť myelómových buniek interagovať s mikroprostredím kostnej drene.
Experimenty ukázali, že bortezomib je cytotoxický pre rôzne typy nádorových buniek a že nádorové bunky sú citlivejšie na proapoptotické vplyvy proteazómovej inhibície ako zdravé bunky. Bortezomib
spôsobuje redukciu rastu tumoru
in vivo v mnohých predklinických modeloch tumorov vrátane
mnohopočetného myelómu.
Údaje z modelov
in vitro, ex-vivo a modelov zvierat s bortezomibom potvrdzujú, že bortezomib zvyšuje diferenciáciu a aktivitu osteoblastov a inhibuje funkciu osteoklastov. Tieto účinky boli pozorované u pacientov s mnohopočetným myelómom liečených bortezomibom s pokročilým štádiom osteolytického ochorenia.
KlinickáúčinnosťpridoterazneliečenommnohopočetnommyelómeVykonala sa prospektívna, medzinárodná, randomizovaná (1:1), otvorená klinická štúdia fázy III (MMY-3002 VISTA) s 682 pacientmi, aby sa zistilo, či bortezomib (1,3 mg/m2 podaný intravenózne) v kombinácii s melfalánom (9 mg/m2) a prednizónom (60 mg/m2) priniesol zlepšenie v čase do progresie (time to progression, TTP) v porovnaní s melfalánom (9 mg/m2) a prednizónom (60 mg/m2) u pacientov s doteraz neliečeným mnohopočetným meylómom. Liečba sa podávala maximálne v 9 cykloch (približne 54 týždňov) a predčasne ukončená bola v prípade progresie choroby alebo neprijateľnej toxicity. Priemerný vek pacientov v štúdii bol 71 rokov, 50 % bolo mužov, 88 % bolo belochov a medián výkonnostného stavu pacientov podľa Karnofského bol 80. Pacienti mali myelóm IgG/IgA/ľahkých reťazcov v 63 %/25 %/8 % prípadoch, priemernú hodnotu hemoglobínu 105 g/l
a priemerný počet krvných doštičiek 221,5 x 109/l. Podobné percento pacientov malo klírens
kreatinínu ≤ 30 ml/min (3 % v každej skupine).
V čase vopred určenej predbežnej analýzy bol splnený primárny cieľový ukazovateľ, čas do progresie a pacientom zo skupiny M+P bola ponúknutá liečba B+M+P. Priemerná doba sledovania bola 16,3 mesiacov. Záverečná aktualizácia údajov o prežívaní sa uskutočnila na základe mediánu dĺžky sledovania 60,1 mesiacov. Pozoroval sa štatisticky významný prínos v prežívaní v prospech skupiny liečenej B+M+P (pomer rizík = 0,695, p = 0,00043), napriek následnej liečbe zahŕňajúcej režimy na báze bortezomibu. Medián prežívania pre skupinu liečenú B+M+P bola 56,4 mesiacov v porovnaní so
43,1 pre skupinu liečenú M+P. Výsledky účinnosti sa uvádzajú v tabuľke 11:
Ukazovateľ účinnosti
| B+M+P
n = 344
| M+P
n = 338
| Čas do progresie
Udalosti n (%)
|
101 (29)
|
152 (45)
| Mediána
(95 % IS)
| 20,7 mes
(17,6; 24,7)
| 15,0 mes
(14,1; 17,9)
| Pomer rizíkb
(95 % IS)
| 0,54 (0,42; 0,70)
| p-hodnotac
| 0,000002
| Prežívanie bez progresie
Udalosti n (%)
|
135 (39)
|
190 (56)
| Mediána
(95 % IS)
| 18,3 mes
(16,6; 21,7)
| 14,0 mes
(11,1; 15,0)
| Pomer rizíkb
(95 % IS)
| 0,61 (0,49; 0,76)
| p-hodnotac
| 0,00001
| Celkové prežívanie*
Udalosti (úmrtia) n (%)
|
176 (51,2)
|
211 (62,4)
| Mediána
(95 % IS)
| 56,4 mes
(52,8; 60,9)
| 43,1 mes
(35,3; 48,3)
| Pomer rizíkb
| 0,695
|
|
|
Tabuľka 11: Výsledky účinnosti po záverečnej aktualizácii údajov o prežívaní v štúdii VISTA
U
k
azovateľ účinnosti
|
B
+
M
+
P
n = 344
|
M
+
P
n = 338
|
(95 % IS)
|
(0,567; 0,852)
|
p-hodnotac
|
0,00043
|
M
i
er
a odpovede
populáciae n = 668
|
n = 337
|
n = 331
|
CRf n (%)
|
102 (30)
|
12 (4)
|
PRf n (%)
|
136 (40)
|
103 (31)
|
nCR n (%)
|
5 (1)
|
0
|
CR+PRf n (%)
|
238 (71)
|
115 (35)
|
p-hodnotad
|
< 10-10
|
Z
n
í
ž
e
n
i
e sérového M-proteínu
populáciag n = 667
|
n =336
|
n = 331
|
≥ 90 % n (%)
|
151 (45)
|
34 (10)
|
Č
a
s do prvej odpovede v CR + PR
|
|
Medián
|
1,4 mes
|
4,2 mes
|
Me
d
i
ána trvania odpovede
|
|
CRf
|
24,0 mes
|
12,8 mes
|
CR+PRf
|
19,9 mes
|
13,1 mes
|
Č
a
s do ďalšej liečby
Udalosti n (%)
|
224 (65,1)
|
260 (76,9)
|
Mediána
(95 % IS)
|
27,0 mes
(24,7; 31,1)
|
19,2 mes
(17,0; 21,0)
|
Pomer rizíkb
(95 % IS)
|
0,557 (0,462; 0,671)
|
p-hodnotac
|
< 0,000001
|
a Kaplanov-Meierov odhad
b Odhad pomeru rizík je založený na Coxovom modeli proporcionálnych rizík upravenom pre stratifikačné
faktory: ß2-mikroglobulín, albumín a región. Pomer rizík menší ako 1 znamená výhodu pre VMP
c Nominálna p-hodnota založená na rozvrstvenom log-rank teste upravenom pre stratifikačné faktory: β2- mikroglobulín, albumín a región
d p-hodnota pre výskyt odpovede (CR+PR) z Cochranovho-Mantelovho-Haenszelovho chí-kvadrátového testu
upraveného pre stratifikačné faktory
e Populácia s odpoveďou zahŕňa pacientov, ktorí mali na začiatku merateľné ochorenie
f CR = kompletná odpoveď (complete response); PR = čiastočná odpoveď (partial response). EBMT kritérium
g Všetci randomizovaní pacienti s ochorením vylučovania
* Aktualizácia údajov o prežívaní na základe mediánu dĺžky sledovania 60,1 mesiacov
mes: mesiace
IS = interval spoľahlivosti (confidence interval)
Pacienti vhodní na transplantáciu kmeňových buniekVykonali sa dve randomizované, otvorené, multicentrické štúdie fázy III (IFM-2005-01, MMY-3010), aby sa preukázala bezpečnosť a účinnosť bortezomibu v dvoj- a trojkombinácii s inými chemoterapeutickými látkami, ako indukčná liečba pred transplantáciou kmeňových buniek
u pacientov s doteraz neliečeným mnohopočetným myelómom.
V štúdii IFM-2005-01 bol bortezomib kombinovaný s dexametazónom [BDx, n = 240] porovnávaný s vinkristínom-doxorubicínom-dexametazónom [VDDx, n = 242]. Pacienti v skupine s BDx dostali štyri 21-dňové cykly, každý pozostával z bortezomibu (1,3 mg/m2 podávaný intravenózne dvakrát týždenne v 1., 4., 8. a 11. deň) a dexametazónu podávaného perorálne (40 mg/deň v 1. až 4. deň a 9. až
12. deň, v 1. a 2. cykle a 1. až 4. deň v 3. a 4. cykle).
Autológne transplantácie kmeňových buniek boli vykonané u 198 (82 %) pacientov v skupine s VDDx
a u 208 (87 %) pacientov v skupine s BDx; väčšina pacientov podstúpila jednu transplantáciu.
V oboch liečebných skupinách bol podobný demografický profil pacientov ako aj východiskový charakter ochorenia. Priemerný vek pacientov v štúdii bol 57 rokov, 55 % bolo mužov a 48 % pacientov malo vysoko rizikovú cytogenetiku. Priemerné trvanie liečby bolo 13 týždňov pre skupinu VDDx a 11 týždňov pre skupinu BDx. Priemerný počet cyklov podaných v oboch skupinách bol 4 cykly.
Primárny cieľový ukazovateľ účinnosti štúdie bola miera post-indukčnej odpovede (CR+nCR).
Štatisticky významné rozdiely CR+nCR boli pozorované v prospech skupiny s bortezomibom kombinovaným s dexametazónom. Sekundárne ciele účinnosti zahŕňali post-transplantačné miery odpovede (CR+nCR, CR+nCR+VGPR+PR), prežívanie bez progresie a celkové prežívanie. Hlavné výsledky účinnosti sú uvedené v tabuľke 12.
Cieľové ukazovatele
| BDx
| VDDx
| OR; 95 % IS;
p-hodnotaa
| IFM-2005-01
| n = 240 (ITT populácia)
| n = 242 (ITT populácia)
|
| RR (post-indukčná)
*CR+nCR CR+nCR+VGPR+PR % (95 % IS)
|
14,6 (10,4; 19,7)
77,1 (71,2; 82,2)
|
6,2 (3,5; 10,0)
60,7 (54,3; 66,9)
|
2,58 (1,37; 4,85); 0,003
2,18 (1,46; 3,24);
< 0,001
| RR
(post-transplantačná)b CR+nCR CR+nCR+VGPR+PR %
(95 % IS)
|
37,5 (31,4; 44,0)
79,6 (73,9; 84,5)
|
23,1 (18,0; 29,0)
74,4 (68,4; 79,8)
|
1,98 (1,33; 2,95); 0,001
1,34 (0,87; 2,05); 0,179
|
|
|
Tabuľka 12: Výsledky účinnosti zo štúdie IFM-2005-01IS = interval spoľahlivosti; CR = kompletná odpoveď; nCR = takmer kompletná odpoveď (near complete
response); ITT = so zámerom liečby (intent to treat), RR = miera odpovede (response rate), B = bortezomib; BDx = bortezomib, dexametazón; VDDx = vinkristín, doxorubicín, dexametazón; VGPR = veľmi dobrá čiastočná odpoveď (very good partial response); PR = čiastočná odpoveď; OR = pomer pravdepodobnosti (odds ratio);
* primárny cieľový ukazovateľ
a OR pre mieru odpovede založenej na Mantelovom-Haenszelovom odhade všeobecného pomeru pravdepodobnosti pre stratifikované tabuľky; p-hodnota podľa Cochranovho-Mantelovho-Haenszelovho testu.
b Týka sa miery odpovede po druhej transplantácii u pacientov, ktorí dostali druhú transplantáciu (42/240 [18 %]
v skupine s BDx a 52/242 [21 %] v skupine s VDDx).
Poznámka: OR > 1 naznačuje výhodu pre indukčnú liečbu obsahujúcu B.
V štúdii MMY-3010 bola indukčná liečba bortezomibom kombinovaným s talidomidom
a dexametazónom [BTDx, n = 130] porovnávaná s talidomidom-dexametazónom [TDx, n = 127]. Pacienti v skupine s BTDx dostali šesť 4-týždňových cyklov, každý pozostával z bortezomibu
(1,3 mg/m2 podávaný dvakrát týždenne v 1., 4., 8. a 11. deň, po ktorom nasledovala 17-dňová prestávka od 12. do 28. dňa), dexametazónu (40 mg podávaných perorálne v 1. až 4. deň a 8. až 11.
deň) a talidomidu (podávaný perorálne v dávke 50 mg denne v 1. - 14. deň, zvýšený na 100 mg v 15. - 28. deň a potom na 200 mg denne).
Jedna autológna transplantácia kmeňových buniek bola vykonaná u 105 (81 %) pacientov v skupine
s BTDx a u 78 (61 %) pacientov v skupine s TDx. V oboch liečebných skupinách bol podobný demografický profil pacientov ako aj východiskový charakter ochorenia. Pacienti v skupine s BTDx resp. TDx mali priemerný vek 57 resp. 56 rokov, 99 % resp. 98 % pacientov bolo Kaukazskej rasy
a 58 % resp. 54 % bolo mužov. V skupine BTDx bolo 12 % pacientov klasifikovaných ako vysoko rizikových z hľadiska cytogenetiky oproti 16 % pacientov v skupine TDx. Priemerná dĺžka liečby bola
24,0 týždňov a priemerný počet podaných liečebných cyklov bol 6,0 a bol zhodný vo všetkých
liečebných skupinách.
Primárne cieľové ukazovatele účinnosti štúdie boli post-indukčné a post-transplantačné miery odpovedí (CR+nCR). Štatisticky významný rozdiel v CR+nCR bol pozorovaný v prospech skupiny s bortezomibom kombinovaným s dexametazónom a talidomidom. Sekundárne cieľové ukazovatele účinnosti zahŕňali prežívanie bez progresie a celkové prežívanie. Hlavné výsledky účinnosti sú uvedené v tabuľke 13.
Cieľové ukazovatele
| BTDx
| TDx
| OR; 95 % IS;
p-hodnotaa
| MMY-3010
| n = 130 (ITT populácia)
| n = 127 (ITT populácia)
|
| *RR (post-indukčná)
CR+nCR
CR+nCR+PR % (95 % IS)
|
49,2 (40,4; 58,1)
84,6 (77,2; 90,3)
|
17,3 (11,2; 25,0)
61,4 (52,4; 69,9)
|
4,63 (2,61; 8,22);
< 0,001a
3,46 (1,90; 6.27);
< 0,001a
| *RR
(post-transplantačná) CR+nCR CR+nCR+PR %
(95 % IS)
|
55,4 (46,4; 64,1)
77,7 (69,6; 84,5)
|
34,6 (26,4; 43,6)
56,7 (47,6; 65,5)
|
2,34 (1,42; 3,87); 0,001a
2,66 (1,55; 4,57);
< 0,001a
|
|
|
Tabuľka 13: Výsledky účinnosti zo štúdie MMY-3010IS = interval spoľahlivosti; CR = kompletná odpoveď; nCR = takmer kompletná odpoveď; ITT = so zámerom
liečby, RR = miera odpovede, B = bortezomib; BTDx = bortezomib, talidomid, dexametazón; TDx = talidomid, dexametazón; PR = čiastočná odpoveď, OR = pomer pravdepodobnosti
* primárny cieľový ukazovateľ
a OR pre mieru odpovede založenej na Mantelovom-Haenszelovom odhade všeobecného pomeru pravdepodobnosti pre stratifikované tabuľky; p-hodnota podľa Cochranovho-Mantelovho-Haenszelovho testu.
Poznámka: OR > 1 naznačuje výhodu pre indukčnú liečbu obsahujúcu bortezomib.
Klinickáúčinnosťprirecidivujúcomaleborefraktérnommnohopočetnommyelóme Bezpečnosť a účinnosť bortezomibu (podávaný intravenózne) sa hodnotila v 2 štúdiách pri odporúčanej dávke 1,3 mg/m2: v randomizovanej porovnávacej štúdii fázy III (APEX)
s dexametazónom (Dex) u 669 pacientov s recidivujúcim alebo refraktérnym mnohopočetným
myelómom, ktorí už podstúpili 1 – 3 predchádzajúce liečby a v štúdii fázy II s jednou skupinou u 202 pacientov s recidivujúcim a refraktérnym mnohopočetným myelómom, ktorí podstúpili najmenej 2 predchádzajúce liečby, a u ktorých došlo k progresii ochorenia po poslednej liečbe.
V štúdii fázy III liečba bortezomibom viedla k signifikantne dlhšiemu času do progresie,
k signifikantnému predĺženiu prežívania a k signifikantne vyššiemu počtu odpovedí v porovnaní s liečbou dexametazónom (pozri tabuľku 14), u všetkých pacientov, ako aj u pacientov, ktorí
podstúpili 1 predchádzajúcu terapiu. Na základe výsledkov plánovanej predbežnej analýzy, bola liečba v dexametazónovej skupine podľa odporúčaní komisie pre monitorovanie dát zastavená a všetkým pacientom randomizovaným na dexametazón bol potom poskytnutý bortezomib bez ohľadu na stav
ich ochorenia. Kvôli tejto skorej zmene liečby je priemerná dĺžka následného sledovania
u prežívajúcich pacientov 8,3 mesiacov. U pacientov, ktorí nereagovali na svoju poslednú predchádzajúcu liečbu, ako aj u pacientov, ktorí na ňu reagovali, bola celková doba prežívania signifikantne dlhšia a počet odpovedí bol signifikantne vyšší v skupine s bortezomibom.
Zo 669 pacientov zahrnutých do štúdie bolo 245 (37 %) vo veku 65 rokov alebo starších. Parametre odpovede ako aj TTP boli nezávisle od veku aj naďalej signifikantne lepšie pre bortezomib. Bez ohľadu na začiatočné hladiny β2-mikroglobulínu, všetky parametre účinnosti (čas do progresie
a celkové prežívanie, ako aj počet odpovedí) boli výrazne zlepšené v skupine s bortezomibom.
V refraktérnej populácii štúdie fázy II boli odpovede určované nezávislou hodnotiacou komisiou
a kritériá odpovede boli podľa Európskej skupiny pre transplantáciu kostnej drene. Medián prežívania
všetkých zahrnutých pacientov bol 17 mesiacov (rozpätie < 1 až 36+ mesiacov). Toto prežívanie bolo vyššie ako medián šesťmesačného až deväťmesačného prežívania očakávaný konzultovanými investigátormi pre podobnú populáciu pacientov. Pri multivariačnej analýze, bol počet odpovedí nezávislý od typu myelómu, výkonnostného stavu, delécie chromozómu 13 alebo od počtu alebo typu predchádzajúcich terapií. Pacienti, ktorí absolvovali 2 až 3 predchádzajúce terapeutické schémy mali mieru odpovede 32 % (10/32) a pacienti, ktorí absolvovali viac ako 7 predchádzajúcich terapeutických schém mali mieru odpovede 31 % (21/67).
| fáza III
| fáza III
| fáza III
| fáza II
|
| Všetci pacienti
| 1 predchádzajúca
liečba
| > 1 predchádzajúca
liečba
| ≥ 2 predchádzajúce
liečby
| Časovo závislé udalosti
| B
n = 333a
| Dex
n = 336a
| B
n = 132a
| Dex
n = 119a
| B
n = 200a
| Dex
n = 217a
| B
n = 202a
| Čas do progresie (TTP), dni
[95 % IS]
| 189b
[148,
211]
| 106b
[86, 128]
| 212d
[188,
267]
| 169d
[105,
191]
| 148b
[129,
192]
| 87b
[84, 107]
| 210
[154, 281]
| 1 rok
prežívania, %
[95 % IS]
| 80d
[74,85]
| 66d
[59,72]
| 89d
[82,95]
| 72d
[62,83]
| 73
[64,82]
| 62
[53,71]
|
60
| Najlepšia odpoveď (%)
| B
n = 315c
| Dex
n = 312c
| B
n = 128
| Dex
n = 110
| B
n = 187
| Dex
n = 202
| B
n = 193
| CR
| 20 (6)b
| 2 (< 1)b
| 8 (6)
| 2 (2)
| 12 (6)
| 0 (0)
| (4)**
| CR+nCR
| 41 (13)b
| 5 (2)b
| 16 (13)
| 4 (4)
| 25 (13)
| 1 (< 1)
| (10)**
| CR+nCR+PR
| 121 (38)b
| 56 (18)b
| 57 (45)d
| 29 (26)d
| 64 (34)b
| 27 (13)b
| (27)**
| CR+nCR+PR+ MR
| 146 (46)
| 108 (35)
| 66 (52)
| 45 (41)
| 80 (43)
| 63 (31)
| (35)**
| Medián trvania
Dni (mesiace)
| 242 (8,0)
| 169 (5,6)
| 246 (8,1)
| 189 (6,2)
| 238 (7,8)
| 126 (4,1)
| 385*
| Čas do odpovede CR+PR (dni)
| 43
| 43
| 44
| 46
| 41
| 27
| 38*
|
|
|
Tabuľka 14: Súhrn výsledkov liečby zo štúdií fázy III (APEX) a fázy IIa Populácia so zámerom liečby (ITT).
b p-hodnota z rozvrstveného log-rank testu; analýza podľa línie liečby s vylúčením stratifikácie podľa predchádzajúcej liečby; p < 0,0001
c Populácia s odpoveďou zahŕňajúca pacientov, ktorí mali merateľné ochorenie na začiatku liečby a dostali aspoň
jednu dávku sledovaného lieku.
d p-hodnota z Cochranovho-Mantelovho-Haenszelovho chí-kvadrát testu prispôsobeného pre stratifikačné faktory, analýza podľa línie liečby s vylúčením stratifikácie podľa predchádzajúcej liečby.
* CR+PR+MR **CR = CR, (IF-); nCR = CR (IF+)
NA = nevzťahuje sa, NE = nehodnotiteľné TTP - čas do progresie (Time to Progression) IS = interval spoľahlivosti
B = bortezomib; Dex = dexametazón
CR = kompletná odpoveď; nCR = takmer kompletná odpoveď
PR = čiastočná odpoveď; MR = minimálna odpoveď (Minimal response)
Pacienti v štúdii fázy II, ktorí nedosiahli optimálnu odpoveď na liečbu bortezomibom v monoterapii, mohli dostávať vysoké dávky dexametazónu spolu s bortezomibom. Protokol dovoľoval podávať dexametazón pacientom, u ktorých bola nižšia ako optimálna odpoveď na bortezomib v monoterapii. Celkovo sa 74 hodnoteným pacientom podával dexametazón v kombinácii s bortezomibom.
U osemnástich percent pacientov sa dosiahla odpoveď alebo sa zlepšila odpoveď [minimálna
odpoveď-MR (11 %) alebo parciálna odpoveď-PR (7 %)] pri kombinovanej liečbe.
Kombinovaná liečba bortezomibom a pegylovaným lipozomálnym doxorubicínom (štúdia DOXIL- MMY-3001)
U 646 pacientov sa vykonala randomizovaná, otvorená, multicentrická štúdia fázy III s paralelnou skupinou, ktorá porovnávala bezpečnosť a účinnosť bortezomibu a pegylovaného lipozomálneho doxorubicínu oproti monoterapii bortezomibom u pacientov s mnohopočetným myelómom, ktorí dostali aspoň 1 predchádzajúcu liečbu a ktorí neprogredovali počas liečby založenej na antracyklínoch. Primárny cieľ účinnosti bol TTP, pokiaľ sekundárne ciele účinnosti boli OS a ORR (CR+PR), použitím kritérií Európskej skupiny pre transplantáciu krvi a kostnej drene (European Group for Blood and Marrow Transplantation, EBMT).
V protokole definovaná predbežná analýza (na základe 249 prípadov TTP) vyvolala predčasné ukončenie štúdie z dôvodu účinnosti. Táto predbežná analýza preukázala zníženie rizika TTP o 45 % (95 % IS; 29 – 57 %, p < 0,0001) u pacientov liečených kombinovanou liečbou bortezomibom
a pegylovaným lipozomálnym doxorubicínom. Medián TTP bol 6,5 mesiacov u pacientov dostávajúcich monoterapiu bortezomibom v porovnaní s 9,3 mesiacmi u pacientov dostávajúcich kombinovanú liečbu bortezomibom a pegylovaným lipozomálnym doxorubicínom. Tieto výsledky, hoci nezrelé, predstavovali v protokole definovanú záverečnú analýzu.
Záverečná analýza OS vykonaná po mediáne sledovania 8,6 rokov nepreukázala žiadny významný
rozdiel v OS medzi dvoma liečebnými skupinami. Medián OS bol 30,8 mesiacov (95 % IS; 25,2 –
36,5 mesiacov) u pacientov liečených bortezomibom v monoterapii a 33,0 mesiacov (95 % IS; 28,9 –
37,1 mesiacov) u pacientov liečených kombinovanou liečbou bortezomib plus pegylovaný
lipozomálny doxorubicín.
Kombinovaná liečba bortezomibom a dexametazónom
Pre absenciu akéhokoľvek priameho porovnania medzi bortezomibom a kombináciou bortezomibu s dexametazónom u pacientov s progresívnym mnohopočetným myelómom sa použila štatistická párová analýza (matched-pair analysis) na porovnanie výsledkov z nerandomizovanej skupiny
s bortezomibom v kombinácii s dexametazónom (otvorená štúdia fázy II MMY-2045) s výsledkami získanými v skupine s bortezomibom v monoterapii z rôznych randomizovaných štúdií fázy III (M34101-039 [APEX] a DOXIL MMY-3001) v rovnakej indikácii.
Analýza matched-pair je štatistická metóda, v ktorej sú pacienti z liečebnej skupiny (napr. bortezomib v kombinácii s dexametazónom) a pacienti z porovnávanej skupiny (napr. bortezomib) porovnávaní
s ohľadom na súčasne pôsobiace faktory individuálnym spárovaním účastníkov skúšania. To minimalizuje pôsobenie pozorovaných súčasne pôsobiacich faktorov pri odhade účinku liečby pri použití nerandomizovaných údajov.
Bolo identifikovaných stodvadsaťsedem párových zhôd pacientov. Analýza preukázala zlepšenie ORR (CR+PR) (pomer šancí 3,769; 95 % IS 2,045 – 6,947; p < 0,001), PFS (pomer rizík 0,511; 95 % IS
0,309 – 0,845; p = 0,008), TTP (pomer rizík 0,385; 95 % IS 0,212 – 0,698; p = 0,001) pre bortezomib
v kombinácii s dexametazónom oproti monoterapii bortezomibom.
Údaje o opakovanej liečbe bortezomibom pri relapse mnohopočetného myelómu sú obmedzené. Štúdia fázy II MMY-2036 (RETRIEVE) bola otvorená štúdia s jednou skupinou na stanovenie účinnosti a bezpečnosti opakovanej liečby bortezomibom. Stotridsať pacientov (vo veku ≥ 18 rokov) s mnohopočetným myelómom, ktorí aspoň čiastočne odpovedali na liečbu obsahujúcu bortezomib, bolo opakovane liečených po progresii. Najmenej 6 mesiacov po predchádzajúcej liečbe sa začal bortezomib podávať v poslednej tolerovanej dávke 1,3 mg/m2 (n = 93) alebo ≤ 1,0 mg/m2 (n = 37)
v 1., 4., 8. a 11. deň každé 3 týždne maximálne 8 cyklov buď v monoterapii alebo spolu
s dexametazónom v súlade s liečebným štandardom. Dexametazón sa podával v kombinácii s bortezomibom 83 pacientom v 1. cykle a ďalší 11 pacienti dostávali dexametazón počas opakovaných liečebných cyklov bortezomibom.
Primárnym cieľovým ukazovateľom bola najlepšia potvrdená odpoveď na opakovanú liečbu podľa kritérií EBMT. Celková najlepšia miera odpovede (CR + PR) na opakovanú liečbu u 130 pacientov bola 38,5 % (95 % IS: 30,1; 47,4).
Klinickáúčinnosťpridoterazneliečenomlymfómezplášťovýchbuniek(MCL)Štúdia LYM-3002 bola randomizovaná otvorená štúdia fázy III porovnávajúca účinnosť a bezpečnosť kombinácie bortezomibu, rituximabu, cyklofosfamidu, doxorubicínu a prednizónu (BR-CAP; n = 243) s rituximabom, cyklofosfamidom, doxorubicínom, vinkristínom a prednizónom (R-CHOP; n = 244)
u dospelých pacientov s doteraz neliečeným MCL (štádium II, III alebo IV). Pacienti v liečebnej skupine s BR-CAP dostávali bortezomib (1,3 mg/m2; v 1., 4., 8., 11. deň, prestávka v 12. – 21. deň), rituximab 375 mg/m2 i.v. v 1. deň; cyklofosfamid 750 mg/m2 i.v. v 1. deň; doxorubicín 50 mg/m2 i.v. v 1. deň a prednizón 100 mg/m2 perorálne v 1. až 5. deň 21-dňového terapeutického cyklu
s bortezomibom. U pacientov s odpoveďou zaznamenanou po prvýkrát v 6. cykle boli podané dva
ďalšie terapeutické cykly.
Primárnym cieľovým ukazovateľom účinnosti bolo prežívanie bez progresie založené na hodnotení Nezávislej hodnotiacej komisie (IRC). Sekundárne ciele zahŕňali čas do progresie (TTP), čas do ďalšej liečby lymfómu (TNT), trvanie intervalu bez liečby (TFI), celková miera odpovede (ORR) a miera kompletnej odpovede (CR/CRu), celkové prežívanie (OS) a trvanie odpovede.
Demografické a východiskové charakteristiky ochorenia boli vo všeobecnosti medzi oboma liečebnými skupinami vyvážené: stredná hodnota veku pacienta bola 66 rokov, 74 % bolo mužov,
66 % bolo belochov a 32 % aziatov, 69 % pacientov malo pozitívny aspirát kostnej drene a/alebo biopsiu kostnej drene pozitívnu na MCL, 54 % pacientov malo skóre IPI (International Prognostic Index) ≥ 3 a 76 % malo ochorenie v štádiu IV. Trvanie liečby (priemerná hodnota = 17 týždňov)
a trvanie doby sledovania (priemerná hodnota = 40 mesiacov) boli porovnateľné v oboch liečebných skupinách. Medián 6 cyklov bolo podaných pacientom v oboch liečebných skupinách, pričom 14 % pacientov v skupine BR-CAP a 17 % pacientov v skupine R-CHOP dostalo ďalšie 2 cykly. Väčšina pacientov v oboch skupinách ukončila liečbu, 80 % v skupine BR-CAP a 82 % v skupine R-CHOP. Výsledky účinnosti sú uvedené v tabuľke 15:
Tabuľka 15: Výsledky účinnosti zo štúdie LYM-3002Cieľové ukazovatele účinnosti
| BR-CAP
| R-CHOP
|
|
n: pacienti ITT
| 243
| 244
|
Prežívanie bez progresie (IRC)a
|
Udalosti n (%)
| 133 (54,7 %)
| 165 (67,6 %)
| HRb (95 % IS) =
0,63 (0,50; 0,79)
p-hodnotad < 0,001
|
Mediánc (95 % IS) (mesiace)
| 24,7 (19,8; 31,8)
| 14,4 (12; 16,9)
|
Miera odpovede
|
n: pacienti s hodnotiteľnou odpoveďou
| 229
| 228
|
|
Celková kompletná odpoveď (CR+CRu)f n(%)
| 122 (53,3 %)
| 95 (41,7 %)
| ORe (95 % IS) =
1,688 (1,148; 2,481)
p-hodnotag = 0,007
|
Celková odpoveď
(CR+CRu+PR)h n(%)
| 211 (92,1 %)
| 204 (89,5 %)
| ORe (95 % IS) =
1,428 (0,749; 2,722)
p-hodnotag = 0,275
|
a Na základe hodnotenia Nezávislou hodnotiacou komisiou (Independent Review Committee, IRC) (len rádiografické údaje).
b Odhad pomeru rizík je založený na Coxovom modeli stratifikovanom podľa rizika IPI a štádia ochorenia.
Pomer rizík < 1 naznačuje výhodu pre BR-CAP.
c Na základe Kaplanovho-Meierovho odhadu funkcie prežitia.
d Na základe log rank testu stratifikovanom podľa rizika IPI a štádia ochorenia.
e Použil sa Mantelov-Haenszelov odhad bežného pomeru pravdepodobnosti pre stratifikované tabuľky, s IPI
rizikom a štádiom ochorenia ako stratifikačnými faktormi. (OR) > 1 naznačuje výhodu pre BR-CAP.
f Zahŕňa všetky CR + CRu, podľa IRC, kostnej drene a LDH.
g P-hodnota z Cochranovho-Mantelovho-Haenszelovho chí-kvadrát testu, s IPI rizikom a štádiom ochorenia ako stratifikačnými faktormi.
h Zahŕňa všetky rádiografické CR+CRu+PR podľa IRC bez ohľadu na overenie podľa kostnej drene a LDH.
CR = kompletná odpoveď; CRu = kompletná odpoveď nepotvrdená; PR = čiastočná odpoveď; IS = interval
spoľahlivosti, HR = pomer rizík; OR = pomer šancí; ITT = so zámerom liečby
Medián PFS bola podľa posúdenia skúšajúceho 30,7 mesiacov v skupine BR-CAP a 16,1 mesiacov v skupine R-CHOP (miera rizika [HR] = 0,51; p < 0,001). Štatisticky významný prínos (p < 0,001) v prospech skupiny liečenej BR-CAP v porovnaní so skupinou R-CHOP bol pozorovaný pre TTP (medián 30,5 oproti 16,1 mesiacov), TNT (medián 44,5 oproti 24,8 mesiacov) a TFI (medián 40,6
oproti 20,5 mesiacov). Medián trvania kompletnej odpovede bola 42,1 mesiacov v skupine BR-CAP v porovnaní s 18 mesiacmi v skupine R-CHOP. Trvanie celkovej odpovede bolo o 21,4 mesiacov dlhšie v skupine BR-CAP (medián 36,5 mesiacov oproti 15,1 mesiacov v skupine R-CHOP). Záverečná analýza OS bola vykonaná po mediáne sledovania 82 mesiacov. Medián OS bol 90,7 mesiacov pre skupinu BR-CAP v porovnaní s 55,7 mesiacov pre skupinu R-CHOP (HR = 0,66; p =
0,001). Pozorovaný konečný medián rozdielu v OS medzi dvoma uvedenými liečebnými skupinami bol 35 mesiacov.
Pacienti, u ktorýchbolapredtýmliečenáamyloidózaľahkýchreťazcov(AL- light-chain)
Vykonala sa otvorená nerandomizovaná klinická štúdia fázy I/II na stanovenie bezpečnosti a účinnosti bortezomibu u pacientov, u ktorých bola predtým liečená amyloidóza ľahkých reťazcov (AL - light- chain). Počas štúdie sa nepozorovali žiadne nové bezpečnostné riziká a hlavne bortezomib
nezhoršoval poškodenie cieľového orgánu (srdce, obličky a pečeň). V exploračnej analýze účinnosti
u 49 hodnotených pacientov, ktorým sa podávala maximálna povolená dávka 1,6 mg/m2 jedenkrát za
týždeň a 1,3 mg/m2 dvakrát za týždeň, bola dosiahnutá 67,3 % miera odpovede (vrátane 28,6 % miery
kompletnej odpovede (CR)) na základe merania hematologickej odpovede (M-proteín). Pri týchto dávkach bola miera kombinovaného 1-ročné prežívania 88,1 %.
Pediatrická populácia
Európska agentúra pre lieky udelila výnimku z povinnosti predložiť výsledky štúdií s bortezomibom
vo všetkých podskupinách pediatrickej populácie pre indikáciu mnohopočetný myelóm a lymfóm z plášťových buniek (informácie o použití v pediatrickej populácii, pozri časť 4.2).
Štúdia fázy II s jednou skupinou sledujúca aktivitu, bezpečnosť a farmakokinetiku, ktorú vykonala Children’s Oncology Group, hodnotila aktivitu spôsobenú pridaním bortezomibu k opakovanej indukčnej chemoterapii viacerými látkami u pediatrických a dospievajúcich pacientov s lymfoidnými malignitami (pre-B bunková akútna lymfoblastická leukémia [ALL], T-bunková ALL a T-bunkový lymfoblastický lymfóm [LL]). Účinný reindukčný kombinovaný chemoterapeutický režim bol podávaný v 3 blokoch. Bortezomib bol podávaný iba v Blokoch 1 a 2, aby sa predišlo potenciálnemu prekrytiu toxicít so súčasne podávanými liekmi v Bloku 3.
Kompletná odpoveď (CR) bola hodnotená na konci Bloku 1. U pacientov s B-ALL s relapsom do 18 mesiacov od diagnózy (n = 27) bola miera CR 67 % (95 % IS: 46, 84); miera 4-mesačného prežívania bez ochorenia bola 44 % (95 % IS: 26, 62). U pacientov s B-ALL s relapsom 18 – 36 mesiacov od diagnózy (n = 33) bola miera CR 79 % (95 % IS: 61, 91) a miera 4-mesačného prežívania bez ochorenia bola 73 % (95 % IS: 54, 85). Miera CR u pacientov s prvým relapsom T-bunkovej ALL
(n = 22) bola 68 % (9 5% IS: 45, 86) a miera 4-mesačného prežívania bez ochorenia bola 67 % (95 % IS: 42, 83). Hlásené údaje o účinnosti sa považujú za nepreukázateľné (pozri časť 4.2).
140 pacientov s ALL alebo LL bolo zaradených a hodnotených z hľadiska bezpečnosti; medián veku
10 rokov (rozpätie 1 až 26). Neboli pozorované žiadne nové bezpečnostné riziká, keď sa bortezomib pridal k štandardnému pediatrickému základnému režimu chemoterapie pre pre-B bunkovú ALL. Nasledovné nežiaduce reakcie (≥ 3. stupňa) boli pozorované s vyššou incidenciou v liečebnom režime
obsahujúcom bortezomib v porovnaní s historickou kontrolnou štúdiou, v ktorej sa základný režim
podával samostatne: v Bloku 1 periférna senzorická neuropatia (3 % oproti 0 %); ileus (2,1 % oproti
0 %); hypoxia (8 % oproti 2 %). V tejto štúdii neboli k dispozícii žiadne informácie o možných
následkoch alebo mierach vymiznutia periférnej neuropatie. Vyššie incidencie boli tiež zaznamenané
v prípade infekcií s neutropéniou ≥ 3. stupňa (24 % oproti 19 % v Bloku 1 a 22 % oproti 11 % v Bloku
2), zvýšenia ALT (17 % oproti 8 % v Bloku 2), hypokaliémie (18 % oproti 6 % v Bloku 1 a 21 %
oproti 12 % v Bloku 2) a hyponatriémie (12 % oproti 5 % v Bloku 1 a 4 % oproti 0 v Bloku 2).
5.2 Farmakokinetické vlastnosti
Absorpcia
Po intravenóznom boluse 1,0 mg/m2 a 1,3 mg/m2 dávky 11 pacientom s mnohopočetným myelómom
a hodnotami klírensu kreatinínu vyššími ako 50 ml/min, boli priemerné maximálne plazmatické
koncentrácie bortezomibu v plazme po prvej dávke 57 a 112 ng/ml. Po nasledujúcich dávkach sa priemerné pozorované maximálne plazmatické koncentrácie v plazme pohybovali od 67 do 106 ng/ml pri dávke 1,0 mg/m2 a od 89 do 120 ng/ml pri dávke 1,3 mg/m2.
Distribúcia
Priemerný distribučný objem (Vd) bortezomibu sa pohyboval v rozmedzí od 1 659 l do 3 294 l po jednorazovom alebo opakovanom intravenóznom podaní 1,0 mg/m2 alebo 1,3 mg/m2 pacientom
s mnohopočetným myelómom. To svedčí o tom, že sa bortezomib výrazne distribuuje do periférnych tkanív. V rozmedzí koncentrácie bortezomibu od 0,01 do 1,0 μg/ml bola väzba na ľudské plazmatické proteíny in vitro priemerne 82,9 %. Časť bortezomibu naviazaného na plazmatické proteíny nezávisela od koncentrácie.
Biotransformácia
In vitro štúdie na mikrozómoch ľudskej pečene a ľudskej cDNA, ktorá indukuje izoenzýmy
cytrochrómu P450 naznačujú, že bortezomib je primárne metabolizovaný oxidáciou prostredníctvom enzýmov cytochrómu P450, 3A4, 2C19 a 1A2. Hlavnou metabolickou cestou je deboronácia na dva deboronované metabolity, ktoré sa následne štiepia hydroxyláciou na niekoľko metabolitov. Deboronované metabolity bortezomibu nevykazujú aktivitu ako inhibítory proteazómu 26S.
Eliminácia
Priemerný eliminačný polčas (t1/2) bortezomibu sa po viacnásobnej dávke pohyboval medzi 40 – 193 hodinami. Bortezomib je eliminovaný rýchlejšie po prvej dávke v porovnaní s nasledujúcimi dávkami. Priemerný celkový telesný klírens po prvej dávke bol 102 l/h pre dávku 1,0 mg/m2 a 112 l/h pre dávku
1,3 mg/m2 a pohyboval sa v rozpätí od 15 do 32 l/h po opakovaných dávkach 1,0 mg/m2 a od 18 do
32 l/h po opakovaných dávkach 1,3 mg/m2.
Osobitné skupiny pacientov
Porucha funkcie pečene
Účinok poruchy funkcie pečene na farmakokinetiku bortezomibu bol sledovaný v štúdii fázy I počas prvého liečebného cyklu, ktorá zahŕňala 61 pacientov najmä so solídnymi tumormi a s rôznymi stupňami poruchy funkcie pečene s dávkami bortezomibu v rozsahu od 0,5 do 1,3 mg/m2.
Pri porovnaní s pacientmi s normálnou funkciou pečene, mierna porucha funkcie pečene nezmenila AUC bortezomibu pri normalizovanej dávke. Hodnoty AUC pri normalizovanej dávke však boli zvýšené o približne 60 % u pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene. U pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene sa odporúča nižšia začiatočná dávka a týchto pacientov treba starostlivo sledovať (pozri časť 4.2, tabuľku 6).
Porucha funkcie obličiek
Vykonala sa štúdia farmakokinetiky u pacientov s rôznymi stupňami poruchy funkcie obličiek, ktorí boli zaradení podľa ich hodnôt klírensu kreatinínu (CrCL) do nasledovných skupín: normálne (CrCL
≥ 60 ml/min/1,73 m2, n = 12), mierne (CrCL = 40 – 59 ml/min/1,73 m2, n = 10), stredne závažné
(CrCL = 20 – 39 ml/min/1,73 m2, n = 9) a závažné (CrCL < 20 ml/min/1,73 m2, n = 3). Do štúdie bola tiež zaradená skupina dialyzovaných pacientov (n = 8), ktorí dostali dávku po dialýze. Pacienti
dostávali intravenózne dávky 0,7 až 1,3 mg/m2 bortezomibu dvakrát týždenne. Expozícia bortezomibu
(dávkou normalizovaná AUC a Cmax) bola porovnateľná vo všetkých skupinách (pozri časť 4.2).
Vek
Farmakokinetika bortezomibu bola sledovaná po intravenóznom bolusovom podaní dávok 1,3 mg/m2
dvakrát týždenne 104 pediatrickým pacientom (vo veku 2 – 16 rokov) s akútnou lymfoblastickou
leukémiou (ALL) alebo akútnou myeloidnou leukémiou (AML). Na základe analýzy farmakokinetiky podľa populácie sa klírens bortezomibu zvyšoval so zvyšujúcou sa plochou povrchu tela (body surface area, BSA). Geometrický priemer (% CV) klírensu bol 7,79 (25 %) l/hod/m2, distribučný objem
v ustálenom stave bol 834 (39 %) l/m2 a eliminačný polčas bol 100 (44 %) hodín. Po korekcii vplyvu
BSA nemali ďalšie demografické ukazovatele ako vek, telesná hmotnosť a pohlavie klinicky významný vplyv na klírens bortezomibu. BSA-normalizovaný klírens bortezomibu u pediatrických pacientov bol podobný ako klírens pozorovaný u dospelých.
5.3 Predklinické údaje o bezpečnosti
Bortezomib mal pozitívnu klastogénnu aktivitu (štrukturálne chromozómové aberácie) v in vitro štúdiách hodnotiacich chromozómové aberácie ovariálnych buniek čínskych škrečkov (Chinese hamster ovary, CHO) pri nízkych koncentráciách ako je 3,125 μg/ml, čo bola najnižšia hodnotená koncentrácia. Bortezomib nebol genotoxický pri in vitro teste mutagenity (Amesov test) a pri in vivo mikronukleárnom teste na myšiach.
Štúdie vývojovej toxicity na potkanoch a králikoch ukázali embryo-fetálnu letalitu pri maternálne toxických dávkach, ale nezistila sa priama embryo-fetálna toxicita pri dávkach nižších ako maternálne toxických. Neuskutočnili sa štúdie zamerané na plodnosť, ale sledovanie reprodukčného tkaniva sa uskutočnilo pri štúdiách celkovej toxicity. V 6-mesačnej štúdii na potkanoch boli pozorované degeneratívne účinky na semenníkoch aj vaječníkoch. Preto je pravdepodobné, že bortezomib by mohol mať potenciálny účinok, buď na mužskú alebo ženskú plodnosť. Peri- a postnatálne vývojové štúdie neboli vykonané.
Vo viaccyklových štúdiách celkovej toxicity vykonaných na potkanoch a opiciach patrili k hlavným cieľovým orgánom tráviaci systém s prejavmi vracania a/alebo diarey; hematopoetické a lymfatické tkanivo s prejavom cytopénie periférnej krvi, atrofie lymfatického tkaniva a hematopoetickou hypocelularitou kostnej drene; periférna neuropatia (pozorovaná na opiciach, myšiach a psoch) zahŕňajúca senzitívne nervové axóny a mierne zmeny na obličkách. Po ukončení liečby bolo možné u všetkých týchto cieľových orgánov pozorovať parciálnu až kompletnú úpravu.
Na základe štúdií na zvieratách sa zdá, že prienik bortezomibu hematoencefalickou bariérou je
obmedzený, ak k nemu vôbec dôjde, možná relevancia pre ľudí nie je známa.
Farmakologické štúdie kardiovaskulárnej bezpečnosti na opiciach a psoch ukázali, že po intravenóznych dávkach približne dvoj až trojnásobne vyšších ako odporúčaná klinická dávka
v mg/m2 sú spojené so zvýšením srdcovej frekvencie, znížením kontraktility, hypotenziou a úmrtím. U psov znížená srdcová kontraktilita a hypotenzia vyvolala akútnu odpoveď pozitívne inotropných
alebo presorických látok. Okrem toho, v štúdiách na psoch bolo pozorované mierne zvýšenie
upraveného QT intervalu.
6. FARMACEUTICKÉ INFORMÁCIE
6.1 Zoznam pomocných látok
Manitol (E421)
6.2 Inkompatibility
Tento liek sa nesmie miešať s inými liekmi okrem tých, ktoré sú uvedené v časti 6.6.
6.3 Čas použiteľnosti
N
e
o
t
vorená
i
njekčná
l
i
e
kovka:
2 roky
Rekonštituovanýroztok
Chemická a fyzikálna stabilita rekonštituovaného roztoku bola preukázaná pri koncentráciách 1 mg/ml na 96 hodín pri teplote 25 °C a 8 dní pri teplote 2 °C – 8 °C pri uchovávaní v originálnej injekčnej liekovke a/alebo injekčnej striekačke.
Z mikrobiologického hľadiska sa má rekonštituovaný roztok použiť ihneď po príprave. Ak sa nepodá ihneď, za čas a podmienky uchovávania pripraveného roztoku pred podaním zodpovedá používateľ. Celkový čas uchovávania rekonštituovaného lieku pred podaním nemá presiahnuť 96 hodín (ak sa uchováva pri 25 °C) a 8 dní (ak sa uchováva pri 2 °C – 8 °C).
6.4 Špeciálne upozornenia na uchovávanie
Tento liek nevyžaduje žiadne zvláštne teplotné podmienky na uchovávanie. Injekčnú liekovku uchovávajte v pôvodnom obale na ochranu pred svetlom. Podmienky na uchovávanie po rekonštitúcii lieku, pozri časť 6.3.
6.5 Druh obalu a obsah balenia
5 ml číra sklenená injekčná liekovka typu I so sivým chlórbutylovým gumeným uzáverom
a hliníkovým tesnením so zeleným odklápacím viečkom s obsahom 1 mg bortezomibu.
Injekčná liekovka je umiestnená v obale s krytom. Každé balenie obsahuje 1 injekčnú liekovku na jednorazové použitie.
6.6 Špeciálne opatrenia na likvidáciu a iné zaobchádzanie s liekom
Všeobecnéopatrenia
Bortezomib je cytotoxická látka. Preto buďte opatrní pri manipulácii a príprave bortezomibu. Na ochranu pred kontaktom s kožou používajte rukavice a iný ochranný odev.
Aseptické techniky sa musia prísne dodržiavať pri zaobchádzaní s bortezomibom, pretože liek neobsahuje žiadnu konzervačnú látku.
Po neúmyselnom podaní bortezomibu intratekálne boli zaznamenané prípady úmrtia. Bortezomib Fresenius Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podanie, zatiaľ čo Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sú určené na intravenózne alebo subkutánne podanie. Bortezomib sa nemá podávať intratekálne.
Pokynynarekonštitúciu
Bortezomib musí rekonštituovať zdravotnícky pracovník.
Každá 5 ml injekčná liekovka s Bortezomibom Fresenius Kabi 1 mg práškom na injekčný roztok sa musí dôkladne rekonštituovať s 1 ml injekčného roztoku chloridu sodného 9 mg/ml (0,9 %) za použitia injekčnej striekačky zodpovedajúcej veľkosti bez odstránenia zátky z injekčnej liekovky. Rozpúšťanie lyofilizovaného prášku je ukončené za menej ako 2 minúty.
Po rekonštitúcii obsahuje každý ml roztoku 1 mg bortezomibu. Rekonštituovaný roztok je číry
a bezfarebný s výsledným pH od 4 do 7. Rekonštituovaný roztok sa musí pred podaním vizuálne skontrolovať, či neobsahuje nerozpustené častice a či nie je zafarbený. Ak je zafarbený alebo pozorujete prítomnosť častíc, rekonštituovaný roztok sa musí zlikvidovať.
Likvidácia
Bortezomib je len na jednorazové použitie. Všetok nepoužitý liek alebo odpad vzniknutý z lieku sa má
zlikvidovať v súlade s národnými požiadavkami.
7. DRŽITEĽ ROZHODNUTIA O REGISTRÁCIIFresenius Kabi Deutschland GmbH Else-Kröner-Straße 1
61352 Bad Homburg v.d.Höhe
Nemecko
8. REGISTRAČNÉ ČÍSLOEU/1/19/1397/003
9. DÁTUM PRVEJ REGISTRÁCIE/PREDĹŽENIA REGISTRÁCIE10. DÁTUM REVÍZIE TEXTUPodrobné informácie o tomto lieku sú dostupné na internetovej stránke Európskej agentúry pre lieky
http://www.ema.europa.eu.
1. NÁZOV LIEKU
Bortezomib Fresenius Kabi 2,5 mg prášok na injekčný roztok
Bortezomib Fresenius Kabi 3,5 mg prášok na injekčný roztok
2. KVALITATÍVNE A KVANTITATÍVNE ZLOŽENIE
Bortezomib Fresenius Kabi 2,5 mgprášoknainjekčnýroztok
Každá injekčná liekovka obsahuje 2,5 mg bortezomibu (ako ester kyseliny boritej s manitolom).
Bortezomib Fresenius Kabi 3,5 mgprášoknainjekčnýroztok
Každá injekčná liekovka obsahuje 3,5 mg bortezomibu (ako ester kyseliny boritej s manitolom).
Po rekonštitúcii 1 ml roztoku na subkutánnu injekciu obsahuje 2,5 mg bortezomibu. Po rekonštitúcii 1 ml roztoku na intravenóznu injekciu obsahuje 1 mg bortezomibu. Úplný zoznam pomocných látok, pozri časť 6.1.
3. LIEKOVÁ FORMA
Prášok na injekčný roztok.
Biely až sivobiely lyofilizovaný prášok alebo koláč.
4. KLINICKÉ ÚDAJE
4.1 Terapeutické indikácie
Bortezomib je v monoterapii alebo v kombinácii s pegylovaným lipozomálnym doxorubicínom alebo s dexametazónom indikovaný na liečbu dospelých pacientov s progresívnym mnohopočetným myelómom, ktorí podstúpili najmenej 1 predchádzajúcu liečbu a ktorí už podstúpili alebo nie sú vhodní na transplantáciu hematopoetických kmeňových buniek.
Bortezomib sa v kombinácii s melfalánom a prednizónom indikuje na liečbu dospelých pacientov s doteraz neliečeným mnohopočetným myelómom, ktorí nie sú vhodní na vysokodávkovú chemoterapiu s transplantáciou hematopoetických kmeňových buniek.
Bortezomib je v kombinácii s dexametazónom alebo s dexametazónom a talidomidom indikovaný na indukčnú liečbu dospelých pacientov s doteraz neliečeným mnohopočetným myelómom, ktorí sú vhodní na vysoko dávkovú chemoterapiu s transplantáciou hematopoetických kmeňových buniek.
Bortezomib je v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom indikovaný na liečbu dospelých pacientov s doteraz neliečeným lymfómom z plášťových buniek, ktorí nie sú vhodní na transplantáciu hematopoetických kmeňových buniek.
4.2 Dávkovanie a spôsob podávania
Liečba sa musí začať pod dohľadom lekára, ktorý má skúsenosti s liečbou onkologických pacientov. Podávať bortezomib však môže zdravotnícky pracovník so skúsenosťami s podávaním chemoterapeutík. Bortezomib musí byť zdravotníckym pracovníkom rekonštituovaný (pozri časť 6.6).
D
á
v
kovanie
pri
li
e
č
b
e
progresívneho
m
nohopočetného
m
yelómu
(
pacienti,
k
t
o
r
í
dostali
a
spoň
j
e
dnu
predchádzajúcu
liečbu)
M
onoterapia
Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň terapeutického cyklu trvajúceho 21 dní. Toto 3-týždňové obdobie sa považuje za jeden terapeutický cyklus. Odporúča sa, aby pacienti absolvovali 2 terapeutické cykly
s bortezomibom po potvrdení kompletnej terapeutickej odpovede. Tiež sa odporúča, aby pacienti, ktorí odpovedajú na liečbu a nedosiahli kompletnú remisiu, absolvovali celkovo 8 cyklov liečby bortezomibom. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Úprava dávkovania počas liečby a reinicializácia liečby pri monoterapiiLiečba bortezomibom sa musí prerušiť pri objavení sa akejkoľvek nehematologickej toxicity 3. stupňa
alebo hematologickej toxicity 4. stupňa, s výnimkou neuropatie, ako je popísané nižšie (pozri tiež časť
4.4). Po ústupe príznakov toxicity je možné opäť začať liečbu bortezomibom v dávke zredukovanej o 25 % (1,3 mg/m2 redukovaná na 1,0 mg/m2; 1,0 mg/m2 redukovaná na 0,7 mg/m2). Ak príznaky toxicity neustúpili, alebo ak sa objavia aj pri najnižšej dávke, musí sa zvážiť prerušenie liečby bortezomibom, okrem prípadov keď prínos liečby výrazne prevyšuje jej riziko.
Neuropatická bolesť a/alebo periférna neuropatiaPacienti, u ktorých v súvislosti s liečbou bortezomibom došlo k vzniku neuropatickej bolesti a/alebo k periférnej neuropatii, sa majú liečiť podľa údajov uvedených v tabuľke 1 (pozri časť 4.4). Pacienti s pre-existujúcou závažnou neuropatiou môžu byť liečení bortezomibom len po starostlivom zvážení pomeru rizika/prínosu liečby.
Tabuľka 1: Odporúčané* zmeny dávkovania bortezomibu v súvislosti s neuropatiouStupeň neuropatie
| Zmena dávkovania
|
1. stupeň (asymptomatická; strata hlbokých šľachových reflexov alebo parestézia) bez bolesti alebo straty funkcie
| Žiadna
|
1. stupeň s bolesťou alebo 2. stupeň (stredne
závažné príznaky; limitujúce inštrumentálne aktivity denného života (Activities of Daily Living, (ADL)**)
| Znížiť dávku bortezomibu na 1,0 mg/m2
alebo
Zmeniť liečbu bortezomibom na 1,3 mg/m2
jedenkrát týždenne.
|
2. stupeň s bolesťou alebo 3. stupeň (závažné
príznaky; limitujúce sebestačnosť v ADL***)
| Prerušiť liečbu bortezomibom do ústupu príznakov toxicity. Po ústupe príznakov toxicity opäť začať liečbu bortezomibom a znížiť dávku na 0,7 mg/m2 jedenkrát týždenne.
|
4. stupeň (život ohrozujúce následky; indikovaná
okamžitá intervencia)
a/alebo závažná autonómna neuropatia
| Prerušiť liečbu bortezomibom.
|
* Na základe zmeny dávkovania v klinických štúdiách mnohopočetného myelómu fázy II a III a zo skúseností po uvedení lieku na trh.
Klasifikácia založená na Všeobecných kritériách toxicity CTCAE verzia 4.0 podľa NCI.
**
Inštrumentálne ADL: týkajú sa prípravy jedla, nakupovania potravín alebo oblečenia, používania telefónu,
hospodárenia s peniazmi a pod.
*** S
ebestačné ADL: týkajú sa kúpania, obliekania a vyzliekania, samostatného príjmu potravy, používania
toalety, užívania liekov. Pacient nie je pripútaný na lôžko.
Kombinovaná liečba s pegylovaným lipozomálnym doxorubicínomBortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 plochy povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň terapeutického cyklu trvajúceho 21 dní. Toto 3-týždňové obdobie sa považuje za jeden terapeutický cyklus. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Pegylovaný lipozomálny doxorubicín sa podáva v dávke 30 mg/m2 v 4. deň terapeutického cyklu s bortezomibom ako 1-hodinová intravenózna infúzia podávaná po injekcii bortezomibu.
Môže sa podať až 8 cyklov tejto kombinovanej liečby, pokiaľ pacient neprogredoval a toleroval
liečbu. Pacienti, ktorí dosiahnu kompletnú odpoveď, môžu pokračovať v liečbe najmenej 2 cyklami po prvom zaznamenaní kompletnej odpovede, aj keď to vyžaduje liečbu dlhšiu ako 8 cyklov. Pacienti, ktorým sa hladiny paraproteínov po 8 cykloch naďalej znižujú, môžu tiež pokračovať, pokiaľ tolerujú liečbu a naďalej na ňu odpovedajú.
Pre ďalšie informácie o pegylovanom lipozomálnom doxorubicíne, pozri príslušný súhrn
charakteristických vlastností lieku.
Kombinácia s dexametazónomBortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 plochy povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň terapeutického cyklu trvajúceho 21 dní. Toto 3-týždňové obdobie sa považuje za jeden terapeutický cyklus. Medzi nasledujúcimi dávkami bortezomibu má uplynúť
aspoň 72 hodín.
Dexametazón sa podáva perorálne v dávke 20 mg v 1., 2., 4., 5., 8., 9., 11. a 12. deň terapeutického cyklu s bortezomibom.
Pacienti, ktorí dosiahnu odpoveď alebo sa ich ochorenie stabilizuje po 4 cykloch tejto kombinovanej
liečby, môžu naďalej dostávať rovnakú kombináciu najviac 4 ďalšie cykly.
Pre ďalšie informácie o dexametazóne, pozri príslušný súhrn charakteristických vlastností lieku.
Úprava dávky pri kombinovanej liečbe pacientov s progresívnym mnohopočetným myelómom Pre úpravu dávky bortezomibu pri kombinovanej liečbe sa riaďte zásadami pre zmenu dávky opísanými vyššie v časti monoterapia.
Dávkovanie u pacientov s doterazneliečenýmmnohopočetnýmmyelómom,ktoríniesúvhodnínatransplantáciu hematopoetickýchkmeňovýchbuniekKombinovaná liečba s melfalánom a prednizónomBortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v kombinácii s perorálnym melfalánom a perorálnym prednizónom tak, ako sa uvádza v tabuľke 2. 6-týždňové obdobie sa považuje za jeden terapeutický cyklus. V 1. – 4. cykle sa bortezomib podáva dvakrát týždenne v 1., 4., 8., 11., 22., 25., 29. a 32. deň. V 5. – 9. cykle sa bortezomib podáva jedenkrát týždenne v 1., 8., 22. a 29. deň. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Melfalán a prednizón sa podávajú perorálne v 1., 2., 3. a 4. deň prvého týždňa každého terapeutického
cyklu s bortezomibom.
Podáva sa deväť terapeutických cyklov tejto kombinovanej liečby.
Bortezomib dvakrát týždenne (1. – 4. cyklus)
| Týždeň
| 1
| 2
| 3
| 4
| 5
| 6
| B (1,3 mg/m2)
| 1. --- --- 4.
deň deň
| 8. 11.
deň deň
| pauza
| 22. 25.
deň deň
| 29. 32.
deň deň
| pauza
| M (9 mg/m2) P (60 mg/m2)
| 1. 2. 3. 4.
deň deň deň deň
| -- --
| pauza
| -- --
| -- --
| pauza
| Bortezomib jedenkrát týždenne (5. – 9. cyklus)
| Týždeň
| 1
| 2
| 3
| 4
| 5
| 6
| B (1,3 mg/m2)
| 1. --- --- ---
deň
| 8.
deň
| pauza
| 22.
deň
| 29. deň
| pauza
| M (9 mg/m2)
| 1. 2. 3. 4.
| ---
| pauza
| ---
|
| pauza
| | | | | | | | |
|
|
Tabuľka 2: Odporúčané dávkovanie pre bortezomib v kombinácii s melfalánom a prednizónom
B
ortezomib dvakrát týždenne (1. – 4. cyklus)
|
T
ýždeň
|
1
|
2
|
3
|
4
|
5
|
6
|
P (60 mg/m2)
|
deň deň deň deň
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
B = bortezomib; M = melfalán; P = prednizón
Úpravy dávky počas liečby a po opätovnom začatí liečby pri kombinovanej liečbe s melfalánom a prednizónomPred začatím nového cyklu liečby:
- počet krvných doštičiek má byť ≥ 70 x 109/l a absolútny počet neutrofilov má byť ≥ 1,0 x 109/l
- nehematologické toxicity majú ustúpiť na 1. stupeň alebo na začiatočnú úroveň
Toxicita
| Úprava dávkovania alebo odloženie liečby
| Hematologická toxicita počas cyklu
|
| • Ak pretrváva 4. stupeň neutropénie alebo trombocytopénie alebo bola v predošlom cykle pozorovaná trombocytopénia s krvácaním
| V ďalšom cykle zvážte zníženie dávky melfalánu o 25 %.
| • Ak je počet krvných doštičiek ≤ 30 x 109/l alebo ANC ≤ 0,75 x 109/l v deň, kedy má byť podaný bortezomib (iný ako 1. deň)
| Liečba bortezomibom sa má odložiť.
| • Ak nie je podaných niekoľko dávok bortezomibu v cykle (≥ 3 dávky počas podávania dvakrát týždenne alebo ≥ 2 dávky počas podávania jedenkrát týždenne)
| Dávka bortezomibu sa má znížiť o jednu úroveň
(z 1,3 mg/m2 na 1 mg/m2, alebo z 1 mg/m2 na
0,7 mg/m2).
| Stupeň ≥ 3 nehematologickej toxicity
| Liečba bortezomibom sa má odložiť, pokiaľ sa príznaky toxicity nezmiernia na 1. stupeň alebo na počiatočnú úroveň. Potom možno liečbu bortezomibom znovu začať so znížením o jednu úroveň (z 1,3 mg/m2 na 1 mg/m2 alebo z 1 mg/m2 na 0,7 mg/m2). Ak sa v súvislosti s bortezomibom vyskytne neuropatická bolesť a/alebo periférna neuropatia, odložte a/alebo upravte dávku bortezomibu tak, ako sa uvádza v tabuľke 1.
|
|
|
Tabuľka 3: Úpravy dávkovania počas ďalších cyklov liečby bortezomibom v kombinácii s melfalánom a prednizónomĎalšie informácie o melfaláne a prednizóne pozri v príslušnom súhrne charakteristických vlastností
lieku.
Dávkovanie u pacientov s doterazneliečenýmmnohopočetnýmmyelómom,ktorísúvhodnínatransplantáciuhematopoetickýchkmeňovýchbuniek(indukčnáliečba)Kombinovaná liečba s dexametazónomBortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 plochy povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň terapeutického cyklu trvajúceho 21 dní. Toto 3-týždňové obdobie sa považuje za jeden terapeutický cyklus. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Dexametazón sa podáva perorálne v dávke 40 mg v 1., 2., 3., 4., 8., 9., 10. a 11. deň terapeutického
cyklu s bortezomibom.
Podávajú sa štyri terapeutické cykly tejto kombinovanej liečby.
K
ombinovaná liečba s dexametazónom a talidomidom
Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 plochy povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň terapeutického cyklu trvajúceho 28 dní. Toto 4-týždňové obdobie sa považuje za jeden terapeutický cyklus. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Dexametazón sa podáva perorálne v dávke 40 mg v 1., 2., 3., 4., 8., 9., 10. a 11. deň terapeutického
cyklu s bortezomibom.
Talidomid sa podáva perorálne v dávke 50 mg denne v 1. – 14. deň a ak ho pacient toleruje, dávka sa potom zvýši na 100 mg denne v 15. – 28. deň, a potom sa môže ďalej zvýšiť na 200 mg denne od 2. cyklu (pozri tabuľku 4).
Podávajú sa štyri terapeutické cykly tejto kombinácie. Odporúča sa, aby pacienti s aspoň čiastočnou odpoveďou dostali ďalšie 2 cykly.
B+Dx
| Cykly 1až 4
| Týždeň
| 1
| 2
| 3
| B (1,3 mg/m2)
| 1., 4. deň
| 8., 11. deň
| pauza
| Dx 40 mg
| 1., 2., 3., 4. deň
| 8., 9., 10., 11. deň
| -
| B+Dx+T
| Cyklus 1
| Týždeň
| 1
| 2
| 3
| 4
| B (1,3 mg/m2)
| 1., 4. deň
| 8., 11. deň
| pauza
| pauza
| T 50 mg
| denne
| denne
| -
| -
| T 100 mga
| -
| -
| denne
| denne
| Dx 40 mg
| 1., 2., 3., 4.
deň
| 8., 9., 10., 11.
deň
| -
| -
| Cykly 2 až 4b
| B (1,3 mg/m2)
| 1., 4. deň
| 8., 11. deň
| pauza
| pauza
| T 200 mga
| denne
| denne
| denne
| denne
| Dx 40 mg
| 1., 2., 3., 4.
deň
| 8., 9., 10., 11.
deň
| -
| -
|
|
|
Tabuľka 4: Dávkovanie pre kombinovanú liečbu s bortezomibom u pacientov s doteraz neliečeným mnohopočetným myelómom, ktorí sú vhodní na transplantáciu hematopoetických kmeňových buniekB = bortezomib; Dx = dexametazón; T = talidomid
a Dávka talidomidu sa zvyšuje na 100 mg od 3. týždňa 1. cyklu, iba ak pacient toleruje dávku 50 mg a na 200 mg od 2. cyklu, ak toleruje 100 mg.
b Pacientom, ktorí po 4. cykloch dosiahnu aspoň čiastočnú odpoveď, možno podať až 6 cyklov
Úpravy dávky u pacientov vhodných na transplantáciuPri úprave dávok bortezomibu sa má postupovať podľa pokynov na úpravy dávky uvedených pre
monoterapiu.
Okrem toho, ak sa bortezomib podáva v kombinácii s inými chemoterapeutickými liekmi, treba v prípade toxicity zvážiť vhodné zníženie dávky týchto liekov podľa odporúčaní v súhrne charakteristických vlastností lieku.
Dávkovanie u pacientov s doterazneliečenýmlymfómomzplášťových buniek (MCL)Kombinovaná liečba s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP) Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sa podáva intravenóznou alebo subkutánnou injekciou v odporúčanej dávke 1,3 mg/m2 plochy povrchu tela dvakrát týždenne počas dvoch týždňov v 1., 4., 8. a 11. deň, po čom nasleduje 10-dňová prestávka v dňoch 12 – 21. Toto 3-
týždňové obdobie sa považuje za jeden terapeutický cyklus. Odporúča sa šesť cyklov s bortezomibom, pacientom s odpoveďou zaznamenanou prvýkrát v 6. cykle sa však môžu podať ďalšie dva cykly bortezomibu. Medzi nasledujúcimi dávkami bortezomibu má uplynúť aspoň 72 hodín.
Nasledujúce lieky sa podávajú intravenóznymi infúziami v 1. deň každého 3-týždňového
terapeutického cyklu s bortezomibom: rituximab 375 mg/m2, cyklofosfamid 750 mg/m2 a doxorubicín
50 mg/m2.
Prednizón sa podáva perorálne v dávke 100 mg/m2 v 1., 2., 3., 4. a 5. deň každého terapeutického
cyklu s bortezomibom.
Úpravy dávky počas liečby pacientov s doteraz neliečeným lymfómom z plášťových buniekPred začatím nového cyklu liečby:
- počet krvných doštičiek má byť ≥ 100 000 buniek/μl a absolútny počet neutrofilov má byť
≥ 1 500 buniek/μl,
- počet krvných doštičiek má byť ≥ 75 000 buniek/μl u pacientov s infiltráciou kostnej drene alebo sekvestráciou v slezine,
- hemoglobín ≥ 8 g/dl,
- nehematologické toxicity sa majú zmierniť na 1. stupeň alebo začiatočnú úroveň.
Liečba bortezomibom sa musí odložiť pri objavení sa nehematologických toxicít ≥ 3. stupňa považovaných za súvisiace s bortezomibom (okrem neuropatie) alebo hematologických toxicít ≥ 3. stupňa (pozri tiež časť 4.4). Úpravy dávky si pozrite nižšie v tabuľke 5.
Pri hematologickej toxicite možno podľa miestnej štandardnej praxe podávať faktory stimulujúce kolónie granulocytov. V prípade opakovaných oneskorení podania cyklu sa má zvážiť profylaktické použitie faktorov stimulujúcich kolónie granulocytov. Keď je to klinicky vhodné, má sa pri liečbe trombocytopénie zvážiť transfúzia krvných doštičiek.
Tabuľka 5: Úpravy dávky počas liečby pacientov s doteraz neliečeným lymfómom z plášťových buniekToxicita
| Úprava dávkovania alebo odloženie liečby
|
Hematologická toxicita
|
- Neutropénia ≥ 3. stupňa s horúčkou, neutropénia 4. stupňa trvajúca viac ako 7 dní, počet krvných doštičiek < 10 000 buniek/μl
| Liečba bortezomibom sa má odložiť na 2 týždne, kým pacient nemá ANC ≥ 750 buniek/μl a počet krvných doštičiek ≥ 25 000 buniek/μl.
- Ak po odložení liečby bortezomibom toxicita neustúpi tak, ako je definované vyššie, potom sa liečba bortezomibom musí ukončiť.
- Ak toxicita ustúpi, t.j. pacient má ANC ≥ 750 buniek/μl a počet krvných doštičiek ≥ 25 000 buniek/μl, liečbu bortezomibom možno
znovu začať dávkou zníženou o jednu úroveň
(z 1,3 mg/m2 na 1 mg/m2 alebo z 1 mg/m2 na
0,7 mg/m2).
|
- Ak je počet krvných doštičiek < 25 000
buniek/μl alebo ANC < 750 buniek/μl
v deň, kedy má byť podaný bortezomib (iný
ako 1. deň každého cyklu)
| Liečba bortezomibom sa má odložiť.
|
Nehematologické toxicity ≥ 3. stupňa považované za súvisiace s bortezomibom
| Liečba bortezomibom sa má odložiť, pokiaľ sa príznaky toxicity nezmiernia na 2. stupeň alebo nižší. Potom možno liečbu bortezomibom znovu začať dávkou zníženou o jednu úroveň
(z 1,3 mg/m2 na 1 mg/m2 alebo z 1 mg/m2 na
0,7 mg/m2). Ak sa v súvislosti s bortezomibom
vyskytne neuropatická bolesť a/alebo periférna neuropatia, odložte a/alebo upravte dávku
|
T
oxicita
|
Ú
p
r
a
v
a dávkovania alebo odloženie liečby
|
|
bortezomibu tak, ako sa uvádza v tabuľke 1.
|
Navyše, keď sa bortezomib podáva v kombinácii s inými chemoterapeutickými liekmi, má sa
v prípade toxicít zvážiť vhodná úprava dávky týchto liekov, podľa odporúčaní v príslušnom súhrne charakteristických vlastností lieku.
Osobitné skupiny pacientovStarší pacientiNie sú dostupné dôkazy o potrebe úpravy dávkovania u pacientov s mnohopočetným myelómom alebo
s lymfómom z plášťových buniek starších ako 65 rokov.
Neboli vykonané žiadne štúdie s použitím bortezomibu u starších pacientov s doteraz neliečeným mnohopočetným myelómom, ktorí sú vhodní na vysokodávkovú chemoterapiu s transplantáciou hematopoetických kmeňových buniek. Preto nie je možné stanoviť v tejto populácii odporúčanie pre dávkovanie.
V štúdii u pacientov s doteraz neliečeným lymfómom z plášťových buniek malo 42,9 % pacientov liečených bortezomibom vek v rozpätí 65 – 74 rokov a 10,4 % pacientov malo ≥ 75 rokov. Pacienti vo veku ≥ 75 rokov menej tolerovali oba režimy, BR-CAP ako aj R-CHOP (pozri časť 4.8).
Porucha funkcie pečenePacienti s miernou poruchou funkcie pečene nevyžadujú úpravu dávky a majú byť liečení
odporúčanou dávkou. U pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene sa má začať s dávkou bortezomibu zníženou na 0,7 mg/m2 na injekciu počas prvého liečebného cyklu
a má sa zvážiť následné zvýšenie na 1,0 mg/m2 alebo ďalšie zníženie na 0,5 mg/m2 v závislosti od tolerancie liečby pacientom (pozri tabuľku 6 a časti 4.4 a 5.2).
Tabuľka 6: Odporúčaná úprava začiatočnej dávky bortezomibu u pacientov s poruchou funkciepečene
S
t
up
e
ň poruchy funkcie pečene*
H
l
adina bilirubínu Hladiny SGOT (AST)
Ú
p
r
a
v
a začiatočnej dávky
Mierna ≤ 1,0 x ULN > ULN Žiadna

> 1,0 x – 1,5 x ULN Každá Žiadna
Stredne
závažná
> 1,5 x – 3 x ULN Každá Znížte dávku bortezomibu na 0,7 mg/m2
v prvom liečebnom cykle. Zvážte zvýšenie
dávky na 1,0 mg/m2 alebo ďalšie zníženie
Závažná > 3 x ULN Každá
dávky na 0,5 mg/m2 v nasledujúcich cykloch v závislosti od tolerancie liečby pacientom.
Skratky: SGOT = sérová glutamátoxalacetátaminotransferáza (serum glutamic oxaloacetic transaminase); AST = aspartátaminotransferáza; ULN = horná hranica normy (upper limit of the normal range).
* Na základe klasifikácie pracovnej skupiny pre poruchy orgánov NCI (National Cancer Institute) pre kategórie
porúch funkcie pečene (mierna, stredne závažná, závažná).
Porucha funkcie obličiek
Farmakokinetika bortezomibu nie je ovplyvnená u pacientov s miernou až stredne závažnou poruchou funkcie obličiek (klírens kreatinínu [CrCL] > 20 ml/min/1,73 m2 ), a preto u týchto pacientov nie je potrebná úprava dávky. Nie je známe, či je farmakokinetika bortezomibu ovplyvnená u pacientov so závažnou poruchou funkcie obličiek bez dialýzy (CrCL < 20 ml/min/1,73 m2). Vzhľadom na to, že dialýza môže znížiť koncentrácie bortezomibu, bortezomib sa má podávať až po ukončení dialýzy (pozri časť 5.2).
P
e
diatrická populácia
Bezpečnosť a účinnosť bortezomibu u detí vo veku mladších ako 18 rokov neboli stanovené (pozri časti 5.1 a 5.2). V súčasnosti dostupné údaje sú uvedené v časti 5.1, ale nie je možné odporučiť dávkovanie.
Spôsob podávania
Bortezomib Fresenius Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podávanie.
Bortezomib Fresenius Kabi 2,5 mg prášok na injekčný roztok je určený na intravenózne alebo subkutánne podávanie.
Bortezomib 3,5 mg prášok na injekčný roztok je určený na intravenózne alebo subkutánne podávanie. Bortezomib sa nesmie podávať inými spôsobmi. Intratekálne podanie viedlo k úmrtiu.
Intravenózna injekcia
Rekonštituovaný roztok bortezomibu sa podáva ako 3 - 5 sekundový bolus vo forme intravenóznej injekcie cez periférny alebo centrálny intravenózny katéter s následným prepláchnutím injekčným roztokom 9 mg/ml (0,9 %) chloridu sodného. Medzi dvomi po sebe nasledujúcimi dávkami bortezomibu má uplynúť minimálne 72 hodín.
Subkutánna injekcia
Rekonštituovaný roztok bortezomibu sa podáva subkutánne do stehna (pravého alebo ľavého) alebo do brucha (vpravo alebo vľavo). Roztok sa má vpichnúť subkutánne pod 45 – 90° uhlom. Miesta vpichu injekcie sa majú striedať.
Ak sa po subkutánnom podaní injekcie bortezomibu vyskytnú lokálne reakcie v mieste podania, odporúča sa podať bortezomib buď s nižšou koncentráciou subkutánne (bortezomib rekonštituovaný na 1 mg/ml namiesto 2,5 mg/ml) alebo prejsť na podávanie vo forme intravenóznej injekcie.
Keď sa bortezomib podáva v kombinácii s inými liekmi, pozrite si pokyny na podávanie v súhrne charakteristických vlastností týchto liekov.
4.3 Kontraindikácie
Precitlivenosť na liečivo, na bór alebo na ktorúkoľvek z pomocných látok uvedených v časti 6.1. Akútna difúzna infiltračná pľúcna a perikardiálna choroba.
V prípade, že sa bortezomib podáva v kombinácii s inými liekmi, prečítajte si súhrny
charakteristických vlastností daných liekov pre ďalšie informácie o kontraindikáciách.
4.4 Osobitné upozornenia a opatrenia pri používaní
V prípade, že sa bortezomib podáva v kombinácii s inými liekmi, pred začatím liečby bortezomibom je potrebné pozrieť si súhrny charakteristických vlastností týchto liekov. Ak sa používa talidomid, pozornosť treba venovať obzvlášť tehotenským testom a preventívnym opatreniam (pozri časť 4.6).
Intratekálne podanie
Po neúmyselnom podaní bortezomibu intratekálne boli zaznamenané prípady úmrtia. Bortezomib
Fresenius Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podanie, zatiaľ čo Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sú určené na intravenózne alebo subkutánne podanie. Bortezomib sa nemá podávať intratekálne.
G
a
strointestinálna toxicita
Gastrointestinálna toxicita, zahŕňajúca nauzeu, diareu, vracanie a zápchu, sa veľmi často vyskytuje počas liečby bortezomibom. Menej často sa zaznamenali prípady ilea (pozri časť 4.8). Pacienti, ktorí majú problémy s obstipáciou, majú byť starostlivo sledovaní.
Hematologická toxicita
Liečba bortezomibom sa veľmi často spája s hematologickou toxicitou (trombocytopénia, neutropénia a anémia). V štúdiách u pacientov s relapsom mnohopočetného myelómu liečených bortezomibom
a u pacientov s doteraz neliečeným MCL liečených bortezomibom v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP) bola jednou z najčastejších hematologických toxicít tranzitórna trombocytopénia. Počet krvných doštičiek bol najnižší v 11. deň každého terapeutického cyklu s bortezomibom a zvyčajne sa upravil na východiskovú hodnotu pri ďalšom cykle. Nedokázala sa kumulatívna trombocytopénia. Nameraná dolná hodnota priemerného počtu trombocytov bola približne 40 % východiskovej hodnoty v štúdiách mnohopočetného myelómu s jedným liekom a 50 % v štúdii MCL. U pacientov s pokročilým myelómom súvisela závažnosť trombocytopénie s počtom trombocytov pred začiatkom liečby: u pacientov s východiskovou
hodnotou trombocytov < 75 000/μl, malo počas štúdie 90 % z 21 pacientov počet ≤ 25 000/μl, vrátane
14 % pacientov s < 10 000/μl, naproti tomu s východiskovou hodnotou trombocytov > 75 000/μl, iba
14 % z 309 pacientov malo počas štúdie počet ≤ 25 000/μl.
U pacientov s MCL (štúdia LYM-3002) bola vyššia incidencia (56,7 % oproti 5,8 %) trombocytopénie
≥ 3. stupňa v skupine liečenej bortezomibom (BR-CAP) v porovnaní so skupinou neliečenou bortezomibom (rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón [R-CHOP]). Dve liečebné skupiny boli podobné s ohľadom na celkovú incidenciu prípadov krvácania všetkých stupňov (6,3 % v skupine BR-CAP a 5,0 % v skupine R-CHOP) ako aj prípadov krvácania 3. a vyššieho stupňa (BR-CAP: 4 pacienti [1,7 %]; R-CHOP: 3 pacienti [1,2 %]). V skupine BR-CAP, 22,5 % pacientov dostalo transfúzie krvných doštičiek v porovnaní s 2,9 % pacientov v skupine R-CHOP.
V súvislosti s liečbou bortezomibom bolo hlásené gastrointestinálne krvácanie a krvácanie do mozgu. Z toho dôvodu sa má sledovať počet trombocytov pred každou dávkou bortezomibu. Ak je počet trombocytov < 25 000/μl alebo ak je v prípade kombinovanej liečby s melfalánom a prednizónom
počet trombocytov ≤ 30 000/μl, liečba bortezomibom sa má zastaviť (pozri časť 4.2). Má sa starostlivo zvážiť potenciálny prínos liečby oproti riziku, predovšetkým v prípade stredne závažnej až závažnej trombocytopénie a rizikových faktorov krvácania.
Počas liečby bortezomibom sa má často monitorovať celkový krvný obraz (complete blood counts, CBC) spolu s diferenciálnym krvným obrazom, vrátane počtu krvných doštičiek. Keď je to klinicky vhodné, má sa zvážiť transfúzia krvných doštičiek (pozri časť 4.2).
U pacientov s MCL sa pozorovala tranzitórna neutropénia, ktorá bola reverzibilná medzi cyklami, bez dôkazu kumulatívnej neutropénie. Počet neutrofilov bol najnižší v 11. deň každého terapeutického cyklu s bortezomibom a zvyčajne sa upravil na východiskovú hodnotu pri ďalšom cykle. V štúdii LYM-3002 bola podpora faktorom stimulujúcim kolónie podaná 78 % pacientov v skupine BR-CAP
a 61 % pacientov v skupine s R-CHOP. Keďže u pacientov s neutropéniou existuje zvýšené riziko
infekcií, majú sa u nich sledovať prejavy a príznaky infekcií a ihneď liečiť. Pri hematologickej toxicite možno podľa miestnej štandardnej praxe podávať faktory stimulujúce kolónie granulocytov. V prípade opakovaných oneskorení podania cyklu sa má zvážiť profylaktické použitie faktorov stimulujúcich kolónie granulocytov (pozri časť 4.2).
Reaktivácia vírusu herpes zoster
U pacientov liečených bortezomibom sa odporúča antivírusová profylaxia.
V štúdii fázy III u pacientov s doteraz neliečeným mnohopočetným myelómom bola celková incidencia reaktivácie herpesu zoster častejšia u pacientov liečených kombináciou bortezomib+melfalán+prednizón v porovnaní s kombináciou melfalán+prednizón (14 % oproti 4 %). U pacientov s MCL (štúdia LYM-3002) bola incidencia infekcie herpesom zoster 6,7 % v skupine
s BR-CAP a 1,2 % v skupine s R-CHOP (pozri časť 4.8).
R
e
a
k
t
i
v
á
c
i
a vírusu hepatitídy B (HBV) a infekcia
Keď sa rituximab používa v kombinácii s bortezomibom, má sa u pacientov s rizikom infekcie HBV
urobiť vždy pred začatím liečby vyšetrenie na HBV. U nositeľov hepatitídy B a pacientov
s hepatitídou B v anamnéze sa musia starostlivo sledovať klinické a laboratórne prejavy aktívnej infekcie HBV počas a po kombinovanej liečbe rituximabom a bortezomibom. Má sa zvážiť antivírusová profylaxia. Ďalšie informácie pozri v súhrne charakteristických vlastností rituximabu.
Progresívna multifokálna leukoencefalopatia (PML)
U pacientov liečených bortezomibom boli veľmi zriedkavo hlásené prípady infekcie John Cunninghamovým (JC) vírusom s neznámou kauzalitou, čo malo za následok PML a smrť. Pacienti, u ktorých bola diagnostikovaná PML, podstúpili predtým alebo súčasne imunosupresívnu liečbu. Väčšina prípadov PML bola diagnostikovaná do 12 mesiacov od prvej dávky bortezomibu.
U pacientov je potrebné v pravidelných intervaloch v rámci diferenciálnej diagnostiky CNS ťažkostí
sledovať výskyt nových alebo zhoršenie existujúcich neurologických príznakov alebo prejavov, ktoré
by mohli svedčiť o PML. Ak existuje podozrenie na diagnózu PML, pacientov treba odoslať k odborníkovi na PML a iniciovať vhodný diagnostický proces zameraný na PML. Ak sa diagnostikuje PML, ukončite liečbu bortezomibom.
Periférna neuropatia
Liečba bortezomibom je veľmi často spojená s periférnou neuropatiou, ktorá je prevažne senzorická.
Napriek tomu boli hlásené prípady závažnej motorickej neuropatie so senzorickou periférnou neuropatiou alebo bez senzorickej periférnej neuropatie. Výskyt periférnej neuropatie sa zvyšuje na začiatku liečby a vrchol bol pozorovaný počas 5. cyklu.
U týchto pacientov sa odporúča starostlivo monitorovať príznaky neuropatie ako je pocit pálenia, hyperestézia, hypoestézia, parestézia, diskomfort, neuropatická bolesť alebo slabosť.
V štúdii fázy III porovnávajúcej podávanie bortezomibu intravenózne oproti subkutánnemu podaniu,
bol výskyt prípadov periférnej neuropatie ≥ 2. stupňa u 24 % v skupine so subkutánnou injekciou
a 41 % v skupine podávanej formou intravenóznej injekcie (p = 0,0124). Periférna neuropatia ≥ 3.
stupňa sa vyskytla u 6 % pacientov liečených subkutánne v porovnaní so 16 % v skupine liečenej intravenózne (p = 0,0264). V štúdiách vykonaných v minulosti bol výskyt všetkých stupňov periférnej neuropatie pri liečbe bortezomibom podávaným intravenózne nižší ako v štúdii MMY-3021
s intravenózne podávaným bortezomibom.
Pacienti s objavením sa alebo zhoršením periférnej neuropatie sa majú podrobiť neurologickému vyšetreniu a môžu vyžadovať zmenu dávky, schémy podávania alebo spôsobu podávania na subkutánne (pozri časť 4.2). Neuropatia sa zvládla podpornou starostlivosťou a inou liečbou.
U pacientov dostávajúcich bortezomib v kombinácii s liekmi, o ktorých je známe, že súvisia
s neuropatiou (napr. talidomid), sa má zvážiť skoré a pravidelné sledovanie príznakov neuropatie vyplývajúcej z liečby s neurologickým posúdením a treba zvážiť vhodné zníženie dávky alebo prerušenie liečby.
Okrem periférnej neuropatie môže vznik autonómnej neuropatie prispievať k niektorým nežiaducim reakciám ako je posturálna hypotenzia a ťažká obstipácia s ileom. Informácie o autonómnej neuropatii a jej vzťahu k týmto nežiaducim účinkom sú však obmedzené.
Záchvaty
Záchvaty sa menej často zaznamenali u pacientov, u ktorých neboli v anamnéze zaznamenané
záchvaty alebo epilepsia. Špeciálna starostlivosť sa vyžaduje u liečených pacientov s akýmikoľvek
rizikovými faktormi vzniku záchvatov.
Hypotenzia
Liečba bortezomibom je často spojená s ortostatickou/posturálnou hypotenziou. Väčšina nežiaducich reakcií je miernej až stredne závažnej povahy a vyskytujú sa v priebehu liečby. Pacienti, u ktorých vznikla ortostatická hypotenzia počas liečby bortezomibom (podávaným intravenózne), nemali
prejavy ortostatickej hypotenzie pred liečbou bortezomibom. Väčšina pacientov potrebovala liečbu ortostatickej hypotenzie. U menšej časti pacientov s ortostatickou hypotenziou sa zaznamenali prípady synkopy. Vznik ortostatickej/posturálnej hypotenzie nebol akútne spojený s podaním bolusu infúzie bortezomibu. Mechanizmus tohto nežiaduceho účinku je neznámy, čiastočne však môže vzniknúť
v dôsledku autonómnej neuropatie. Autonómna neuropatia môže byť spojená s bortezomibom alebo bortezomib môže zhoršovať základné ochorenie, ako napríklad diabetickú alebo amyloidnú neuropatiu. Opatrnosť sa odporúča pri liečbe pacientov so známou anamnézou synkopy spojenou
s užívaním liekov spôsobujúcich hypotenziu alebo u pacientov dehydratovaných v dôsledku opakujúcej sa diarey alebo vracania. Liečba ortostatickej/posturálnej hypotenzie môže zahŕňať úpravu antihypertenzívnych liekov, rehydratáciu alebo podávanie mineralokortikoidov a/alebo sympatomimetík. Pacienti majú byť upozornení, aby vyhľadali lekársku pomoc, ak pocítia príznaky ako závrat, točenie hlavy alebo strata vedomia.
Syndróm posteriórnej reverzibilnej encefalopatie (PRES)
U pacientov liečených bortezomibom boli hlásené prípady PRES. PRES je zriedkavý, často reverzibilný, rýchlo sa vyvíjajúci neurologický stav, ktorý sa môže prejaviť záchvatom, hypertenziou, bolesťou hlavy, letargiou, zmätenosťou, slepotou alebo inými zrakovými a neurologickými poruchami. Na potvrdenie diagnózy sa používa zobrazovacie vyšetrenie mozgu, najmä magnetická rezonancia (MRI). U pacientov, u ktorých sa vyvinie PRES, treba ukončiť podávanie bortezomibu.
Zlyhanie srdca
Akútny rozvoj alebo zhoršenie kongestívneho zlyhania srdca a/alebo nový pokles ejekčnej frakcie ľavej komory boli hlásené počas liečby bortezomibom. Retencia tekutín môže byť predispozičným faktorom prejavov a príznakov zlyhania srdca. Pacienti s predispozíciou k ochoreniu srdca alebo s už existujúcim ochorením srdca majú byť starostlivo monitorovaní.
Vyšetrenie elektrokardiogramom
V klinických štúdiách boli pozorované ojedinelé prípady predĺženia QT-intervalu, príčina nebola objasnená.
Pľúcneporuchy
U pacientov liečených bortezomibom bola v zriedkavých prípadoch hlásená akútna difúzna infiltračná pľúcna choroba neznámej etiológie ako napr. pneumonitída, intersticiálna pneumónia, pľúcna infiltrácia a syndróm akútnej respiračnej tiesne (acute respiratory distress syndrome, ARDS) (pozri časť 4.8). Niektoré z týchto príhod boli smrteľné. Pred začiatkom liečby sa odporúča vykonať röntgen hrudníka, ktorý bude slúžiť ako východisko v prípade zmien na pľúcach po ukončení liečby.
Pri výskyte nových alebo zhoršených pľúcnych príznakov (napr. kašeľ, dyspnoe) sa má okamžite stanoviť diagnóza a pacienti sa majú podrobiť vhodnej liečbe. Pred pokračovaním liečby bortezomibom sa má zvážiť pomer jej prínosu/rizika.
V klinickom skúšaní dvaja pacienti (z dvoch), ktorým sa podávala vysoká dávka cytarabínu (2 g/m2 denne) kontinuálnou infúziou počas 24 hodín s daunorubicínom a bortezomibom z dôvodu relapsu akútnej myeloidnej leukémie, zomreli na ARDS v počiatočnom štádiu liečby a skúšanie sa ukončilo. Z toho dôvodu sa táto špecifická liečba so súčasne podávanou vysokou dávkou cytarabínu (2 g/m2 denne) kontinuálnou infúziou počas 24 hodín neodporúča.
Poruchafunkcieobličiek
U pacientov s mnohopočetným myelómom sú renálne komplikácie časté. Pacienti s poruchou funkcie
obličiek sa majú dôsledne sledovať (pozri časti 4.2 a 5.2).
Poruchafunkciepečene
Bortezomib je metabolizovaný pečeňovými enzýmami. Expozícia bortezomibu je zvýšená u pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene; títo pacienti sa majú liečiť zníženými dávkami bortezomibu a starostlivo sledovať z dôvodu toxicity (pozri časti 4.2 a 5.2).
R
e
a
k
c
i
e pečene
U pacientov vo vážnom stave, ktorí sú liečení bortezomibom a súčasne inými liekmi, boli zriedkavo hlásené prípady hepatálneho zlyhania. Ďalšie hlásené pečeňové reakcie zahŕňajú zvýšenie pečeňových enzýmov, hyperbilirubinémiu a hepatitídu. Po prerušení liečby bortezomibom môžu tieto zmeny zaniknúť (pozri časť 4.8).
Syndróm z rozpadu nádoru
Pretože bortezomib je cytotoxická látka a môže rýchlo ničiť malígne plazmatické bunky a bunky MCL, môžu sa vyskytnúť komplikácie syndrómu z rozpadu nádoru. Pacienti s rizikom vzniku syndrómu z rozpadu nádoru sú tí, ktorí mali veľké ložisko nádoru pred začatím liečby. Títo pacienti sa majú starostlivo sledovať a majú byť urobené vhodné opatrenia.
Súbežne podávané lieky
Pacienti sa majú starostlivo monitorovať, ak sa im podáva bortezomib v kombinácii so silnými CYP3A4 inhibítormi. Opatrnosť sa vyžaduje, ak sa bortezomib kombinuje s CYP3A4- alebo CYP2C19 substrátmi (pozri časť 4.5).
Normálna funkcia pečene sa má potvrdiť a opatrnosť sa vyžaduje u pacientov, ktorí užívajú perorálne antidiabetiká (pozri časť 4.5).
Reakcie potenciálne sprostredkované imunokomplexami
Menej často boli hlásené nežiaduce účinky potenciálne súvisiace s tvorbou imunokoplexom, ako je reakcia typu sérová choroba, polyartritída s vyrážkou a proliferatívna glomerulonefritída, sa zaznamenali menej často. Podávanie bortezomibu sa má prerušiť, ak sa vyskytnú závažné reakcie.
4.5 Liekové a iné interakcie
In vitro štúdie ukazujú, že bortezomib je slabý inhibítor izoenzýmov 1A2, 2C9, 2C19, 2D6 a 3A4 cytochrómu P450 (CYP). Na základe obmedzeného podielu (7 %) CYP2D6 na metabolizme bortezomibu sa nepredpokladá vplyv fenotypu slabého metabolizéra CYP2D6 na celkovú dispozíciu bortezomibu.
Interakčná štúdia, ktorá hodnotila účinok ketokonazolu, silného CYP3A4 inhibítora, na farmakokinetiku bortezomibu (podávaného intravenózne), preukázala priemerný nárast AUC bortezomibu o 35 % (CI90% [1,032 do 1,772]) na základe údajov od 12 pacientov. Preto sa majú pacienti starostlivo monitorovať, ak sa im podáva bortezomib v kombinácii so silnými CYP3A4 inhibítormi (napr. ketokonazol, ritonavir).
V interakčnej štúdii, ktorá hodnotila účinok omeprazolu, silného CYP2C19 inhibítora, na farmakokinetiku bortezomibu (podávaného intravenózne), sa nezaznamenal žiaden významný účinok na farmakokinetiku bortezomibu na základe údajov od 17 pacientov.
Interakčná štúdia, ktorá hodnotila účinok rifampicínu, silného induktora CYP3A4, na farmakokinetiku bortezomibu (podávaného intravenózne), potvrdila priemernú redukciu AUC bortezomibu o 45 % na základe údajov od 6 pacientov. Súčasné používanie bortezomibu so silnými induktormi CYP3A4
(napr. rifampicín, karbamazepín, fenytoín, fenobarbital a ľubovník bodkovaný) sa neodporúča, pretože
sa môže znížiť účinnosť.
V tej istej interakčnej štúdii, ktorá hodnotila účinok dexametazónu, slabšieho induktora CYP3A4, na farmakokinetiku bortezomibu (podávaného intravenózne), sa nezistil žiadny významný účinok na farmakokinetiku bortezomibu na základe údajov od 7 pacientov.
Interakčná štúdia, ktorá hodnotila účinok melfalánu-prednizónu na farmakokinetiku bortezomibu
(podávaného intravenózne) dokázala priemerný 17 % nárast AUC bortezomibu na základe údajov od
21 pacientov. Nepovažuje sa to za klinicky významné.
Počas klinických skúšaní sa u diabetických pacientov, ktorí užívali perorálne antidiabetiká, zaznamenali menej často a často stavy hypoglykémie a hyperglykémie. U pacientov liečených perorálnymi antidiabetikami a bortezomibom môže byť potrebné starostlivé monitorovanie hladiny glukózy v krvi a upravenie dávkovania antidiabetík.
4.6 Fertilita, gravidita a laktácia
Antikoncepcia u mužovažien
Muži a ženy vo fertilnom veku musia používať účinnú antikoncepciu počas liečby a 3 mesiace po jej
ukončení.
Gravidita
Nie sú k dispozícii žiadne klinické údaje o gravidných ženách vystavených účinku bortezomibu.
Teratogénny potenciál bortezomibu nebol doteraz úplne preskúmaný.
V predklinických štúdiách nemal bortezomib žiadny vplyv na embryonálny/fetálny vývoj u potkanov a králikov pri najvyšších tolerovaných dávkach v tehotenstve. Nerealizovali sa žiadne štúdie na zvieratách, ktoré by stanovili vplyv bortezomibu na pôrodnosť alebo postnatálny vývoj (pozri časť
5.3). Bortezomib sa nemá používať počas gravidity, pokiaľ klinický stav ženy nevyžaduje liečbu
bortezomibom.
Ak sa bortezomib podáva počas gravidity alebo ak pacientka otehotnie počas liečby týmto liekom, musí byť informovaná o potenciálnom riziku pre plod.
Talidomid je známe liečivo s teratogénnym účinkom u ľudí, ktoré spôsobuje život ohrozujúce vrodené anomálie. Talidomid je kontraindikovaný počas gravidity a u žien vo fertilnom veku, ak nie sú dodržané podmienky programu prevencie gravidity pre talidomid. Pacientky dostávajúce bortezomib spolu s talidomidom sa majú riadiť programom prevencie gravidity pre talidomid. Pre ďalšie informácie pozri súhrn charakteristických vlastností obsahom talidomidu.
Dojčenie
Nie je známe, či sa bortezomib vylučuje do ľudského mlieka. Kvôli možnosti závažných nežiaducich
reakcií u dojčených novorodencov sa má dojčenie počas liečby bortezomibom prerušiť.
Fertilita
Nevykonali sa štúdie s bortezomibom zamerané na fertilitu (pozri časť 5.3).
4.7 Ovplyvnenie schopnosti viesť vozidlá a obsluhovať stroje
Bortezomib môže mať mierny vplyv na schopnosť viesť vozidlá a obsluhovať stroje. Počas liečby bortezomibom sa môže vyskytnúť veľmi často únava, často závrat, menej často synkopa a často ortostatická/posturálna hypotenzia alebo rozmazané videnie. Preto pacienti musia byť opatrní pri vedení vozidiel alebo obsluhe strojov a upozornení, aby neviedli vozidlá alebo neobsluhovali stroje, ak sa u nich vyskytnú tieto príznaky (pozri časť 4.8).
4.8 Nežiaduce účinky
Súhrnbezpečnostnéhoprofilu
Medzi závažné nežiaduce reakcie hlásené menej často počas liečby bortezomibom patrí zlyhanie srdca, syndróm z rozpadu nádoru, pľúcna hypertenzia, syndróm posteriórnej reverzibilnej encefalopatie, akútne difúzne infiltračné ochorenia pľúc a zriedkavo autonómna neuropatia. Najčastejšie hlásené nežiaduce reakcie počas liečby bortezomibom sú nauzea, diarea, zápcha, vracanie, únava, pyrexia, trombocytopénia, anémia, neutropénia, periférna neuropatia (vrátane senzorickej), bolesť hlavy, parestézia, znížená chuť do jedla, dyspnoe, vyrážka, herpes zoster
a myalgia.
 Tabuľkový
z
o
z
n
a
m
nežiaducich
r
e
a
k
c
i
í
M
nohopočetný myelóm
Tabuľkový
z
o
z
n
a
m
nežiaducich
r
e
a
k
c
i
í
M
nohopočetný myelóm
Pri nežiaducich účinkoch v tabuľke 7 investigátori predpokladali minimálny možný alebo
pravdepodobný kauzálny vzťah k bortezomibu. Tieto nežiaduce reakcie sú založené na zjednotenom súbore údajov od 5 476 pacientov, z ktorých bolo 3 996 pacientov liečených dávkou 1,3 mg/m2 bortezomibu a uvádzajú sa v tabuľke 7.
Celkovo sa bortezomib podával za účelom liečby mnohopočetného myelómu 3 974 pacientom.
Nežiaduce reakcie sú uvedené nižšie podľa tried orgánových systémov a frekvencie výskytu. Frekvencie výskytu sú definované ako: veľmi časté (
≥ 1/10); časté (
≥ 1/100 až < 1/10); menej časté (
≥ 1/1 000 až < 1/100); zriedkavé (
≥ 1/10 000 až < 1/1 000); veľmi zriedkavé (< 1/10 000), neznáme (z dostupných údajov). V rámci jednotlivých skupín frekvencií sú nežiaduce účinky usporiadané
v poradí klesajúcej závažnosti. Tabuľka 7 bola vytvorená použitím verzie 14.1 MedDRA.
Zaradené sú aj postmarketingové nežiaduce reakcie, ktoré sa neobjavili v klinických skúšaniach.
Tabuľka 7: Nežiaduce reakcie u pacientov s mnohopočetným myelómom liečených bortezomibomv klinických skúšaniach a všetky nežiaduce reakcie po uvedení lieku na trh bez ohľadu na indikáciu#Trieda orgánových systémov
| Incidencia
| Nežiaduca reakcia
|
Infekcie a nákazy
| Časté
| herpes zoster (vrátane diseminovaného a oftalmického), pneumónia*, herpes simplex*, plesňové infekcie*
|
| Menej časté
| infekcia*, bakteriálna infekcia*, vírusová infekcia*, sepsa (vrátane septického šoku)*, bronchopneumónia, infekcia herpes vírusom*, herpetická meningoencefalitída#, bakteriémia (vrátane stafylokokovej), hordeolum, chrípka, celulitída, infekcia súvisiaca so zariadením, kožná
infekcia*, infekcia ucha*, stafylokoková infekcia*, infekcia zubov*
|
| Zriedkavé
| meningitída (vrátane bakteriálnej), infekcia Epstein- Barrovej vírusom, genitálny herpes, tonzilitída, mastoiditída, postvírusový únavový syndróm
|
Benígne a malígne nádory, vrátane nešpecifikovaných novotvarov (cysty a polypy)
| Zriedkavé
| malígne nádory, plazmocytárna leukémia, karcinóm renálnych buniek, hmota, plesňové mykózy, benígne nádory*
|
Poruchy krvi
a lymfatického
| Veľmi časté
Časté
| trombocytopénia*, neutropénia*, anémia*
leukopénia*, lymfopénia*
|
systému
|
|
|
| Menej časté
| pancytopénia*, febrilná neutropénia, koagulopatia*, leukocytóza*, lymfadenopatia, hemolytická anémia#
|
| Zriedkavé
| diseminovaná intravaskulárna koagulácia, trombocytóza*, syndróm hyperviskozity, bližšie nešpecifikovaná porucha krvných doštičiek, trombotická mikroangiopatia (vrátane trombocytopenickej purpury)#, bližšie nešpecifikovaná porucha krvi, hemoragická diatéza, infiltrácia lymfocytov
|
Poruchy imunitného
| Menej časté
Zriedkavé
| angioedém#, hypersenzitivita*
anafylaktický šok, amyloidóza, imunokomplexom
|
systému
|
| sprostredkovaná reakcia typu III
|


T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
Poruchy endokrinného systému
|
Menej časté
|
Cushingov syndróm*, hypertyroidizmus*, neprimeraná sekrécia antidiuretického hormónu
|
|
Zriedkavé
|
hypotyroidizmus
|
Poruchy metabolizmu
|
Veľmi časté
Časté
|
znížená chuť do jedla
dehydratácia, hypokaliémia*, hyponatriémia*, abnormálne
|
a výživy
|
|
hladiny glukózy v krvi*, hypokalciémia*, abnormalita enzýmov*
|
|
Menej časté
|
syndróm z rozpadu nádoru, nedostatočné prospievanie*, hypomagneziémia*, hypofosfatémia*, hyperkaliémia*, hyperkalciémia*, hypernatriémia*, abnormálna hladina kyseliny močovej*, diabetes mellitus*, zadržiavanie tekutín
|
|
Zriedkavé
|
hypermagneziémia*, acidóza, nerovnováha elektrolytov*, preťaženie tekutinou, hypochlorémia*, hypovolémia, hyperchlorémia*, hyperfosfatémia*, metabolická porucha, deficit komplexu vitamínov B, deficit vitamínu B12, dna, zvýšená chuť do jedla, intolerancia alkoholu
|
Psychické poruchy
|
Časté
|
poruchy nálady*, úzkostné poruchy*, poruchy spánku*
|
|
Menej časté
|
duševné poruchy*, halucinácie*, psychotické poruchy*,
zmätenosť*, nepokoj
|
|
Zriedkavé
|
samovražedné myšlienky*, porucha prispôsobenia sa, delírium, pokles sexuálnej túžby
|
Poruchy nervového systému
|
Veľmi časté
|
neuropatie*, periférna senzorická neuropatia, dyzestézia*, neuralgia*
|
|
Časté
|
motorická neuropatia*, strata vedomia (vrátane synkopy), závraty*, dysgeúzia*, letargia, bolesť hlavy*
|
|
Menej časté
|
tremor, periférna senzorimotorická neuropatia, dyskinéza*, poruchy cerebelárnej koordinácie a rovnováhy*, strata pamäti (s výnimkou demencie)*, encefalopatia*, syndróm posteriórnej reverzibilnej encefalopatie#, neurotoxicita, epilepsia*, postherpetická neuralgia, porucha reči*, syndróm nepokojných nôh, migréna, ischias, porucha pozornosti, neprirodzené reflexy*, parosmia
|
|
Zriedkavé
|
cerebrálna hemorágia*, intrakraniálna hemorágia* (vrátane subarachnoidálnej)*, opuch mozgu, tranzitórny ischemický atak, kóma, nerovnováha autonómneho nervového systému, autonómna neuropatia, ochrnutie hlavových nervov*, paralýza*, paréza*, presynkopa, syndróm mozgového kmeňa, cerebrovaskulárna porucha, lézia nervového koreňa, psychomotorická hyperaktivita, stlačenie miechy,
kognitívna porucha NOS, motorická dysfunkcia, porucha nervového systému NOS, radikulitída, zvýšené slinenie, hypotónia
|
Poruchy oka
|
Časté
|
opuch oka*, poruchy videnia*, konjunktivitída*
|
|
Menej časté
|
očná hemorágia*, infekcia očného viečka*, chalazión#,
|


T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
blefaritída#, zápal oka*, diplopia, suchosť oka*, podráždenie oka*, bolesť oka, zvýšené slzenie, výtok z oka
|
|
Zriedkavé
|
lézie rohovky*, exoftalmus, retinitída, skotóm, bližšie nešpecifikované poruchy oka (vrátane očného viečka), získaná dakryoadenitída, fotofóbia, fotopsia, optická neuropatia#, rôzne stupne poškodenia zraku (až po slepotu*)
|
Poruchy ucha a labyrintu
|
Časté
|
vertigo*
|
|
Menej časté
|
dysakúzia (vrátane tinitu)*, porucha sluchu (až do a vrátane
hluchoty), ušný diskomfort*
|
|
Zriedkavé
|
krvácanie ucha, vestibulárna neuronitída, porucha ucha
NOS
|
Poruchy srdca
a srdcovej činnosti
|
Menej časté
|
srdcová tamponáda#, kardiopulmonálna zástava*, srdcová fibrilácia (vrátane atriálnej), zlyhanie srdca (vrátane ľavostranného a pravostranného ventrikulárneho zlyhania)*, arytmia*, tachykardia*, palpitatácie, angína pectoris, perikarditída* (vrátane perikardiálneho výpotku), kardiomyopatia*, ventrikulárna dysfunkcia*, bradykardia
|
|
Zriedkavé
|
flater predsiení, infarkt myokardu*, atrioventrikulárny blok*, kardiovaskulárna porucha (vrátane kardiogénneho šoku), torsade de pointes, nestabilná angína, poruchy srdcovej chlopne*, insuficiencia koronárnych artérií, zástava sínusového uzla
|
Poruchy ciev
|
Časté
|
hypotenzia*, ortostatická hypotenzia, hypertenzia*
|
|
Menej časté
|
cerebrovaskulárna príhoda#, hlboká žilová trombóza*, hemorágia*, tromboflebitída (vrátane povrchovej), kolaps obehového systému (vrátane hypovolemického šoku), flebitída, sčervenanie*, hematóm (vrátane perirenálneho)*, nedostatočná periférna cirkulácia*, vaskulitída, hyperémia (vrátane očnej)*
|
|
Zriedkavé
|
periférna embólia, lymfedém, bledosť, erytromelalgia,
vazodilatácia, zmena zafarbenia žily, žilová nedostatočnosť
|
Poruchy dýchacej sústavy, hrudníka a mediastína
|
Časté
|
dyspnoe*, epistaxa, infekcia horných/dolných dýchacích
ciest*, kašeľ*
|
|
Menej časté
|
pľúcna embólia, pleurálny výpotok, pľúcny edém (vrátane
akútneho), pľúcna alveolárna hemorágia#, bronchospazmus,
chronická obštrukčná choroba pľúc*, hypoxémia*,
kongescia dýchacieho traktu*, hypoxia, pleuritída*, čkanie,
rinorea, dysfónia, sipot
|
|
Zriedkavé
|
respiračné zlyhanie, syndróm akútnej respiračnej tiesne, apnoe, pneumotorax, atelektáza, pľúcna hypertenzia, hemoptýza, hyperventilácia, ortopnoe, pneumonitída, respiračná alkalóza, tachypnoe, pľúcna fibróza, bronchiálna porucha*, hypokapnia*, intersticiálne ochorenie pľúc, pľúcna infiltrácia, nepriechodnosť hrdla, sucho v hrdle, zvýšená sekrécia horných dýchacích ciest, podráždenie hrdla, syndróm kašľa horných dýchacích ciest
|




T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
Poruchy gastrointestinálneho
|
Veľmi časté
Časté
|
príznaky nauzey a vracania*, diarea*, zápcha
gastrointestinálne krvácanie (vrátane krvácania zo slizníc)*,
|
traktu
|
|
dyspepsia, stomatitída*, abdominálna distenzia, orofaryngeálna bolesť*, abdominálna bolesť (vrátane gastrointestinálnej bolesti a bolesti sleziny)*, ochorenia ústnej dutiny*, flatulencia
|
|
Menej časté
|
pankreatitída (vrátane chronickej)*, hemateméza, opuch pery*, gastrointestinálna obštrukcia (vrátane obštrukcie tenkého čreva, ilea)*, abdominálny diskomfort, ulcerácie
v ústnej dutine*, enteritída*, gastritída*, krvácanie ďasien, refluxná choroba pažeráka*, kolitída (vrátane kolitídy spôsobenej Clostridium difficile)*, ischemická kolitída#, gastrointestinálny zápal*, dysfágia, syndróm dráždivého čreva, bližšie nešpecifikovaná gastrointestinálna porucha, povlak na jazyku, porucha gastrointestinálnej motility*, porucha slinnej žľazy*
|
|
Zriedkavé
|
akútna pankreatitída, peritonitída*, opuch jazyka*, ascites, ezofagitída, cheilitída, inkontinencia stolice, atónia análneho sfinktera, fekalóm*, gastrointestinálna ulcerácia
a perforácia*, hypertrofia ďasien, megakolón, výtok z rekta, tvorba pľuzgierov v ústach a hltane*, bolesť pery, periodontitída, análna trhlina, zmena činnosti čriev, proktalgia, nezvyčajná stolica
|
Poruchy pečene
a žlčových ciest
|
Časté
|
poruchy pečeňových enzýmov*
|
'
|
Menej časté
|
hepatotoxicita (vrátane poruchy funkcie pečene),
hepatitída*, cholestáza
|
|
Zriedkavé
|
zlyhanie pečene, hepatomegália, Buddov-Chiariho syndróm, cytomegalovírusová hepatitída, krvácanie pečene, cholelitiáza
|
Poruchy kože
a podkožného
|
Časté
Menej časté
|
vyrážka*, pruritus*, erytém, suchá koža
multiformný erytém, urtikária, akútna febrilná neutrofilná
|
tkaniva
|
|
dermatóza, toxická kožná erupcia, toxická epidermálna nekrolýza#, Stevensov-Johnsonov syndróm#, dermatitída*, ochorenie vlasov*, petechie, ekchymóza, kožné lézie, purpura, zdurenie kože*, psoriáza, hyperhidróza, nočné potenie, dekubitálny vred#, akné*, pľuzgier*, porucha pigmentácie*
|
|
Zriedkavé
|
reakcia kože, Jessnerova lymfocytová infiltrácia, syndróm palmárno-plantárnej erytrodyzestézie, subkutánna hemorágia, retikulárne sčervenanie kože, stvrdnutie kože, papula, fotosenzitívna reakcia, seborea, studený pot,
porucha kože NOS, erytróza, kožný vred, ochorenie nechtov
|
Poruchy kostrovej a svalovej sústavy a spojivového
|
Veľmi časté
Časté
|
muskuloskeletálna bolesť*
svalové spazmy*, bolesť končatín, svalová slabosť
|
|
|
|
tkaniva
|
Menej časté
|
zášklby svalov, opuch kĺbov, artritída*, stuhnutie kĺbov,
myopatie*, pocit ťažoby
|





T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
Zriedkavé
|
rabdomyolýza, syndróm temporomandibulárneho kĺbu, fistula, kĺbová efúzia, bolesť čeľuste, porucha kostí, infekcia a zápaly muskuloskeletálneho a spojivového tkaniva*, synoviálna cysta
|
Poruchy obličiek
a močových ciest
|
Časté
|
porucha funkcie obličiek*
|
|
Menej časté
|
akútne zlyhanie obličiek, chronické zlyhanie obličiek*,
infekcia močových ciest*, prejavy a príznaky močových ciest, hematúria*, retencia moču, porucha močenia*, proteinúria, azotémia, oligúria*, polakizúria
|
|
Zriedkavé
|
podráždenie močového mechúra
|
Poruchy reprodukčného systému a prsníkov
|
Menej časté
|
vaginálna hemorágia, genitálna bolesť*, erektilná
dysfunkcia
|
|
Zriedkavé
|
porucha semenníkov*, prostatitída, porucha prsníkov u žien,
citlivosť nadsemenníkov, epididymitída, bolesť panvy,
ulcerácia vulvy
|
Vrodené, familiárne a genetické poruchy
|
Zriedkavé
|
aplázia, gastrointestinálne malformácie, ichtyóza
|
Celkové poruchy
a reakcie v mieste
|
Veľmi časté
Časté
|
pyrexia*, únava, asténia
opuch (vrátane periférneho), zimnica, bolesť*, nevoľnosť*
|
podania
|
|
|
|
Menej časté
|
zhoršenie celkového zdravotného stavu*, opuch tváre*, reakcia v mieste podania injekcie*, porucha slizníc*, bolesť na hrudi, porucha chôdze, pocit chladu, extravazácia*, komplikácie súvisiace s katétrom*, zmena v pociťovaní smädu*, hrudníkový diskomfort, pocit zmeny telesnej teploty*, bolesť v mieste podania injekcie*
|
|
Zriedkavé
|
smrť (vrátane náhleho úmrtia), multiorgánové zlyhanie, krvácanie v mieste podania injekcie*, hernia (vrátane hiátovej)*, zhoršené hojenie*, zápal, flebitída v mieste podania injekcie*, citlivosť, vred, podráždenosť, bolesť na hrudi nesúvisiaca so srdcom, bolesť v mieste zavedenia katétra, pocit cudzieho tela
|
Laboratórne a funkčné
|
Časté
Menej časté
|
zníženie telesnej hmotnosti
hyperbilirubinémia*, výsledky analýzy proteínov mimo
|
vyšetrenia
|
|
normy*, zvýšenie telesnej hmotnosti, výsledky krvných
testov mimo normy*, zvýšenie C-reaktívneho proteínu
|
|
Zriedkavé
|
hladina plynov v krvi mimo normy*, odchýlky na elektrokardiograme (vrátane predĺženia QT intervalu)*, odchýlky hodnoty INR*, zníženie pH v žalúdku, zvýšenie agregácie krvných doštičiek, zvýšenie troponínu I, identifikácia vírusu a sérológia*, výsledky analýzy moču mimo normy*
|
Úrazy, otravy a komplikácie
|
Menej časté
Zriedkavé
|
pád, pomliaždenie
reakcie na transfúziu, zlomeniny*, stuhnutosť*, poranenie
|
liečebného postupu
|
|
tváre, poranenie kĺbov*, popáleniny, lacerácia, procedurálna
|
T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
|
bolesť, poranenia žiarením*
|
Chirurgické
a liečebné postupy
|
Zriedkavé
|
aktivácia makrofágu
|
NOS=bližšie nešpecifikované
* Predstavuje pojmy, ktoré zahŕňajú viac ako jeden uprednostňovaný názov MedDRA
# Postmarketingové hlásenia bez ohľadu na indikáciu
Lymfóm z plášťových buniek (MCL)Bezpečnostný profil bortezomibu u 240 pacientov s MCL liečených bortezomibom v dávke 1,3 mg/m2
v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP)
v porovnaní s 242 pacientmi liečenými rituximabom, cyklofosfamidom, doxorubicínom, vinkristínom a prednizónom [R-CHOP] bol relatívne zhodný s profilom pozorovaným u pacientov
s mnohopočetným myelómom s hlavnými rozdielmi opísanými nižšie. Ďalšie nežiaduce reakcie na
liečivo identifikované ako súvisiace s použitím kombinovanej liečby (BR-CAP) boli infekcia hepatitídy B (< 1 %) a ischémia myokardu (1,3 %). Podobné incidencie týchto prípadov v oboch liečebných skupinách naznačili, že tieto nežiaduce reakcie na liečivo nemožno pripísať samotnému bortezomibu. Medzi významné rozdiely v populácii pacientov s MCL v porovnaní s pacientmi
v štúdiách s mnohopočetným myelómom boli ≥ 5 % vyššia incidencia hematologických nežiaducich reakcií (neutropénia, trombocytopénia, leukopénia, anémia, lymfopénia), periférna senzorická neuropatia, hypertenzia, pyrexia, pneumónia, stomatitída a ochorenia vlasov.
Nežiaduce reakcie na liečivo identifikované ako tie s ≥ 1 % incidenciou, podobnou alebo vyššou incidenciou v skupine BR-CAP a s minimálnym možným alebo pravdepodobným kauzálnym vzťahom k zložkám použitým v skupine BR-CAP, sú vymenované v tabuľke 8 nižšie. Zahrnuté sú tiež
nežiaduce reakcie na liek identifikované v skupine BR-CAP, u ktorých sa skúšajúci na základe historických údajov zo štúdií mnohopočetného myelómu domnievali, že majú minimálny možný alebo pravdepodobný kauzálny vzťah k bortezomibu.
Nežiaduce reakcie sú uvedené nižšie podľa triedy orgánových systémov a frekvencie výskytu.
Frekvencie sú definované ako: veľmi časté (≥ 1/10); časté (≥ 1/100 až < 1/10); menej časté
(≥ 1/1 000 až < 1/100); zriedkavé (≥ 1/10 000 až < 1/1 000); veľmi zriedkavé (< 1/10 000), neznáme
(z dostupných údajov). V rámci jednotlivých skupín frekvencií sú nežiaduce účinky usporiadané
v poradí klesajúcej závažnosti. Tabuľka 8 bola vytvorená použitím verzie 16 MedDRA.
Tabuľka 8: Nežiaduce reakcie u pacientov s lymfómom z plášťových buniek liečených s BR-CAP v klinickom skúšaní
v klinickom skúšaníTrieda orgánových systémov
| Incidencia
| Nežiaduca reakcia
|
Infekcie a nákazy
| Veľmi časté
| pneumónia*
|
| Časté
| sepsa (vrátane septického šoku)*, herpes
zoster (vrátane diseminovaného
a oftalmického), infekcia herpes vírusom*, bakteriálne infekcie*, infekcia horného/dolného dýchacieho traktu*, plesňová infekcia*, herpes simplex*
|
| Menej časté
| hepatitída B, infekcia*, bronchopneumónia
|
Poruchy krvi a lymfatického systému
| Veľmi časté
| trombocytopénia*, febrilná neutropénia, neutropénia*, leukopénia*, anémia*, lymfopénia*
|
| Menej časté
| pancytopénia*
|
Poruchy imunitného systému
| Časté
| hypersenzitivita*
|

T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
|
Menej časté
|
anafylaktická reakcia
|
Poruchy metabolizmu a výživy
|
Veľmi časté
|
znížená chuť do jedla
|
|
Časté
|
hypokaliémia*, hodnoty glukózy v krvi mimo normy*, hyponatriémia*, diabetes mellitus*, zadržiavanie tekutín
|
|
Menej časté
|
syndróm z rozpadu nádoru
|
Psychické poruchy
|
Časté
|
poruchy spánku a prerušovaný spánok*
|
Poruchy nervového systému
|
Veľmi časté
|
periférna senzorická neuropatia, dyzestézia*, neuralgia*
|
|
Časté
|
neuropatie*, motorická neuropatia*, strata vedomia (vrátane synkopy), encefalopatia*, periférna senzorimotorická neuropatia, závrat*, dysgeúzia*, autonómna neuropatia
|
|
Menej časté
|
nerovnováha autonómneho nervového systému
|
Poruchy oka
|
Časté
|
poruchy videnia*
|
Poruchy ucha a labyrintu
|
Časté
|
dysakúzia (vrátane tinitu)*
|
|
Menej časté
|
vertigo*, porucha sluchu (až do a vrátane hluchoty)
|
Poruchy srdca a srdcovej činnosti
|
Časté
|
srdcová fibrilácia (vrátane atriálnej), arytmia*, zlyhanie srdca (vrátane ľavostranného a pravostranného ventrikulárneho zlyhania)*, ischémia myokardu, ventrikulárna dysfunkcia*
|
|
Menej časté
|
kardiovaskulárna porucha (vrátane
kardiogénneho šoku)
|
Poruchy ciev
|
Časté
|
hypertenzia*, hypotenzia*, ortostatická hypotenzia
|
Poruchy dýchacej sústavy, hrudníka a mediastína
|
Časté
|
dyspnoe*, kašeľ*, čkanie
|
|
Menej časté
|
syndróm akútnej respiračnej tiesne, pľúcna
embólia, pneumonitída, pľúcna hypertenzia,
pľúcny edém (vrátane akútneho)
|
Poruchy gastrointestinálneho traktu
|
Veľmi časté
|
príznaky nauzey a vracania*, diarea*, stomatitída*, zápcha
|
|
Časté
|
gastrointestinálne krvácanie (vrátane krvácania zo slizníc)*, abdominálna distenzia, dyspepsia, orofaryngeálna bolesť*, gastritída*, ulcerácie v ústnej dutine*, abdominálny diskomfort, dysfágia, gastrointestinálny zápal*, abdominálna bolesť (vrátane gastrointestinálnej bolesti
a bolesti sleziny)*, ochorenia ústnej dutiny*
|
|
Menej časté
|
kolitída (vrátane kolitídy spôsobenej
Clostridium difficile)*
|
Poruchy pečene a žlčových ciest
|
Časté
|
hepatotoxicita (vrátane poruchy pečene)
|
|
Menej časté
|
zlyhanie pečene
|
Poruchy kože a podkožného
|
Veľmi časté
|
ochorenie vlasov*
|
T
r
i
e
d
a orgánových systémov
|
Incidencia
|
N
e
ž
i
aduca reakcia
|
tkaniva
|
Časté
|
pruritus*, dermatitída*, vyrážka*
|
Poruchy kostrovej a svalovej sústavy a spojivového tkaniva
|
Časté
|
svalové spazmy*, muskuloskeletálna
bolesť*, bolesť končatín
|
Poruchy obličiek a močových
ciest
|
Časté
|
infekcia močových ciest*
|
Celkové poruchy a reakcie v mieste podania
|
Veľmi časté
|
pyrexia*, únava, asténia
|
Časté
|
opuch (vrátane periférneho), zimnica, reakcia v mieste podania injekcie*, nevoľnosť*
|
Laboratórne a funkčné vyšetrenia
|
Časté
|
hyperbilirubinémia*, výsledky analýzy proteínov mimo normy*, zníženie telesnej hmotnosti, zvýšenie telesnej hmotnosti
|
* Predstavuje pojmy, ktoré zahŕňajú viac ako jeden uprednostňovaný názov MedDRA.
OpisvybranýchnežiaducichreakciíReaktivácia vírusu herpes zoster Mnohopočetný myelómAntivírusová profylaxia bola podávaná 26 % pacientov v skupine B+M+P. Incidencia herpes zoster
v skupine B+M+P bola 17 % u pacientov, ktorým nebola podávaná antivírusová profylaxia, v porovnaní s 3 % u pacientov, ktorým bola podávaná antivírusová profylaxia.
Lymfóm z plášťových buniekAntivírusová profylaxia bola podávaná 137 z 240 pacientov (57 %) v skupine BR-CAP. V skupine BR-CAP bola incidencia herpesu zoster 10,7 % u pacientov, ktorým nebola podávaná antivírusová profylaxia v porovnaní s 3,6 % u pacientov, ktorým bola podávaná antivírusová profylaxia (pozri časť
4.4).
Reaktivácia vírusu hepatitídy B (HBV) a infekciaLymfóm z plášťových buniekInfekcia HBV so smrteľnými následkami sa vyskytla u 0,8 % (n = 2) pacientov v skupine neliečenej
bortezomibom (rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón; R-CHOP) a u 0,4 % (n
= 1) pacientov dostávajúcich bortezomib v kombinácii s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (BR-CAP). Celková incidencia infekcií hepatitídy B bola u pacientov liečených s BR-CAP alebo s R-CHOP podobná (0,8 % oproti 1,2 %, v tomto poradí).
Periférna neuropatia v kombi novanej li ečbe Mnohopočetný myelómIncidencia periférnej neuropatie v skúšaniach s kombinovanou liečbou, v ktorých bol bortezomib
podávaný ako indukčná liečba v kombinácii s dexametazónom (štúdia IFM-2005-01)
a dexametazónom-talidomidom (štúdia MMY-3010), sa uvádza v tabuľke nižšie:
Tabuľka 9: Incidencia periférnej neuropatie počas indukčnej liečby podľa toxicity a prerušenie liečbyz dôvodu periférnej neuropatie
| IFM-2005-01
| MMY-3010
|
| VDDx
(n = 239)
| BDx
(n = 239)
| TDx
(n = 126)
| BTDx
(n = 130)
|
Incidencia PN (%)
|
|
|
|
|
Všetky stupne PN
| 3
| 15
| 12
| 45
|
≥ 2. stupeň PN
| 1
| 10
| 2
| 31
|
≥ 3. stupeň PN
| < 1
| 5
| 0
| 5
|
Prerušenie z dôvodu PN (%)
|
< 1
|
2
|
1
|
5
|
VDDx= vinkristín, doxorubicín, dexametazón; BDx = bortezomib, dexametazón; TDx = talidomid, dexametazón; BTDx = bortezomib, talidomid, dexametazón; PN = periférna neuropatia
Poznámka: Periférna neuropatia zahŕňala uprednostňované pojmy: periférna neuropatia, periférna motorická
neuropatia, periférna senzorická neuropatia a polyneuropatia.
Lymfóm z plášťových buniekV tabuľke nižšie sa uvádza incidencia periférnej neuropatie v štúdii LYM-3002 s kombinovanou
liečbou, v ktorej sa bortezomib podával s rituximabom, cyklofosfamidom, doxorubicínom a prednizónom (R-CAP).
Tabuľka 10: Incidencia periférnej neuropatie v štúdii LYM-3002 podľa toxicity a prerušenie liečbyz dôvodu periférnej neuropatie
| BR-CAP (n = 240)
| R-CHOP (n = 242)
|
Incidencia PN (%)
|
|
|
Všetky stupne PN
| 30
| 29
|
≥ 2. stupeň PN
| 18
| 9
|
≥ 3. stupeň PN
| 8
| 4
|
Prerušenie z dôvodu PN (%)
| 2
| < 1
|
BR-CAP = bortezomib, rituximab, cyklofosfamid, doxorubicín a prednizón; R-CHOP = rituximab, cyklofosfamid, doxorubicín, vinkristín a prednizón; PN = periférna neuropatia
Periférna neuropatia zahŕňala uprednostňované pojmy: periférna senzorická neuropatia, periférna neuropatia,
periférna motorická neuropatia a periférna senzorimotorická neuropatia.
St arš í paci ent i s MCLV skupine BR-CAP malo 42,9 % pacientov vek v rozpätí 65 – 74 rokov a 10,4 % pacientov malo ≥ 75 rokov. Napriek tomu, že pacienti vo veku ≥ 75 rokov menej tolerovali BR-CAP a R-CHOP, podiel závažných nežiaducich účinkov bol 68 % v skupine BR-CAP v porovnaní s 42 % v skupine R-CHOP.
Významné rozdiely v bezpečnost nom profi l e bort ezomibu po dávanom subkutánne v porovnanís intravenóznym podávaním v monoterapiiV štúdii fázy III, pacienti, ktorí dostávali bortezomib subkutánne mali v porovnaní s intravenóznym podaním o 13 % nižšiu celkovú incidenciu nežiaducich reakcií vyplývajúcich z liečby, ktoré boli 3. alebo vyššieho stupňa závažnosti v toxicite a o 5 % nižšiu incidenciu ukončenia liečby bortezomibom.
Celková incidencia diarey, gastrointestinálnej alebo abdominálnej bolesti, asténie, infekcií horného dýchacieho traktu a periférnych neuropatií bola o 12 % - 15 % nižšia v skupine so subkutánnym podaním v porovnaní so skupinou s intravenóznym podaním. Okrem toho bola v skupine so subkutánnym podaním v porovnaní so skupinou s intravenóznym podaním o 10 % nižšia incidencia periférnych neuropatií 3. alebo vyššieho stupňa a o 8 % nižšia miera ukončenia liečby z dôvodu periférnych neuropatií.
U šiestich percent pacientov boli hlásené prípady lokálnych nežiaducich reakcií na subkutánne
podanie, prevažne začervenanie. Prípady odzneli v priemere za 6 dní, u dvoch pacientov bola potrebná úprava dávky. Dvaja (1 %) pacienti mali závažné reakcie; v 1 prípade pruritus a v 1 prípade začervenanie.
Incidencia úmrtia na liečbu bola 5 % v skupine so subkutánnym podaním a 7 % v skupine
s intravenóznym podaním. Úmrtnosť v dôsledku „progresie ochorenia“ bola 18 % v skupine so
subkutánnym podaním a 9 % v skupine s intravenóznym podaním.
Opakovaná l i ečba paci ent ov s rel apsom mnohopočet ného myel ómu V štúdii, v ktorej sa opakovaná liečba bortezomibom podávala 130 pacientom s relapsom mnohopočetného myelómu, ktorí predtým aspoň čiastočne odpovedali na liečbu obsahujúcu bortezomib, boli najčastejšie nežiaduce udalosti všetkých stupňov vyskytujúce sa u minimálne 25 %
pacientov trombocytopénia (55 %), neuropatia (40 %), anémia (37 %), diarea (35 %) a zápcha (28 %). U 40 % pacientov sa pozorovali všetky stupne periférnej neuropatie a periférna neuropatia ≥ 3. stupňa sa pozorovala u 8,5 % pacientov.
HláseniepodozrenínanežiaducereakcieHlásenie podozrení na nežiaduce reakcie po registrácii lieku je dôležité. Umožňuje priebežné

monitorovanie pomeru prínosu a rizika lieku. Od zdravotníckych pracovníkov sa vyžaduje, aby hlásili akékoľvek podozrenia na nežiaduce reakcie na národné centrum hlásenia uvedené v
Prílohe V.4.9 PredávkovanieU pacientov bolo predávkovanie viac ako dvojnásobnou odporúčanou dávkou spojené s akútnym nástupom symptomatickej hypotenzie a trombocytopénie s fatálnymi následkami. Pre predklinické farmakologické štúdie kardiovaskulárnej bezpečnosti, pozri časť 5.3.
Pri predávkovaní bortezomibom nie je známe žiadne špecifické antidotum. V prípade predávkovania sa majú monitorovať životné funkcie pacientov a má im byť poskytnutá primeraná podporná starostlivosť na udržanie krvného tlaku (ako tekutiny, presoriká a/alebo inotropné látky) a telesnej teploty (pozri časti 4.2 a 4.4).
5. FARMAKOLOGICKÉ VLASTNOSTI5.1 Farmakodynamické vlastnostiFarmakoterapeutická skupina: Cytostatiká, iné cytostatiká, ATC kód: L01XX32.
MechanizmusúčinkuBortezomib je proteazómový inhibítor. Je špeciálne vytvorený na inhibíciu chymotrypsínovej aktivity proteazómu 26S v bunkách cicavcov. Proteazóm 26S je veľký proteínový komplex, ktorý degraduje ubikvitné proteíny. Ubikvitin-proteazómová cesta hrá základnú úlohu pri riadení premeny špecifických proteínov, čím sa udržuje homeostáza v bunkách. Inhibícia proteazómu 26S bráni tejto cielenej proteolýze a ovplyvňuje mnohosignálové kaskády vo vnútri bunky, čo nakoniec vedie k smrti nádorovej bunky.
Bortezomib je vysoko selektívny na proteazóm. V koncentráciách 10 μM (µmol/l), bortezomib neinhibuje žiadny z veľkého množstva sledovaných receptorov a proteáz, a je viac ako 1 500-krát selektívnejší na proteazóm ako na svoj ďalší cieľový enzým. Kinetika proteazómovej inhibície sa sledovala
in vitro a ukázalo sa, že bortezomib sa uvoľňuje z proteazómu s polčasom (t1/2) 20 minút, čím sa demonštrovala reverzibilita proteazómovej inhibície bortezomibom.
Bortezomibom sprostredkovaná proteazómová inhibícia ovplyvňuje nádorové bunky mnohými spôsobmi, zahrňujúcimi okrem iného aj zmenu regulačných proteínov, ktoré kontrolujú pokračovanie bunkového cyklu a aktiváciu nukleárneho faktora kappa B (NF-kB). Inhibícia proteazómu vedie
k zastaveniu bunkového cyklu a apoptóze. NF-kB je transkripčný faktor, ktorého aktivácia je potrebná v mnohých aspektoch tumorogenézy, vrátane rastu a prežívania bunky, angiogenézy, medzibunkových interakcií a tvorby metastáz. Pri myelómoch bortezomib ovplyvňuje schopnosť myelómových buniek interagovať s mikroprostredím kostnej drene.
Experimenty ukázali, že bortezomib je cytotoxický pre rôzne typy nádorových buniek a že nádorové bunky sú citlivejšie na proapoptotické vplyvy proteazómovej inhibície ako zdravé bunky. Bortezomib spôsobuje redukciu rastu tumoru
in vivo v mnohých predklinických modeloch tumorov vrátane mnohopočetného myelómu.
Údaje z modelov
in vitro, ex-vivo a modelov zvierat s bortezomibom potvrdzujú, že bortezomib
zvyšuje diferenciáciu a aktivitu osteoblastov a inhibuje funkciu osteoklastov. Tieto účinky boli
pozorované u pacientov s mnohopočetným myelómom liečených bortezomibom s pokročilým štádiom
osteolytického ochorenia.
KlinickáúčinnosťpridoterazneliečenommnohopočetnommyelómeVykonala sa prospektívna, medzinárodná, randomizovaná (1:1), otvorená klinická štúdia fázy III (MMY-3002 VISTA) s 682 pacientmi, aby sa zistilo, či bortezomib (1,3 mg/m2 podaný intravenózne) v kombinácii s melfalánom (9 mg/m2) a prednizónom (60 mg/m2) priniesol zlepšenie v čase do progresie (time to progression, TTP) v porovnaní s melfalánom (9 mg/m2) a prednizónom (60 mg/m2) u pacientov s doteraz neliečeným mnohopočetným meylómom. Liečba sa podávala maximálne v 9 cykloch (približne 54 týždňov) a predčasne ukončená bola v prípade progresie choroby alebo neprijateľnej toxicity. Priemerný vek pacientov v štúdii bol 71 rokov, 50 % bolo mužov, 88 % bolo belochov a medián výkonnostného stavu pacientov podľa Karnofského bol 80. Pacienti mali myelóm IgG/IgA/ľahkých reťazcov v 63 %/25 %/8 % prípadoch, priemernú hodnotu hemoglobínu 105 g/l
a priemerný počet krvných doštičiek 221,5 x 109/l. Podobné percento pacientov malo klírens kreatinínu ≤ 30 ml/min (3 % v každej skupine).
V čase vopred určenej predbežnej analýzy bol splnený primárny cieľový ukazovateľ, čas do progresie
a pacientom zo skupiny M+P bola ponúknutá liečba B+M+P. Priemerná doba sledovania bola 16,3
mesiacov. Záverečná aktualizácia údajov o prežívaní sa uskutočnila na základe mediánu dĺžky sledovania 60,1 mesiacov. Pozoroval sa štatisticky významný prínos v prežívaní v prospech skupiny liečenej B+M+P (pomer rizík = 0,695, p = 0,00043), napriek následnej liečbe zahŕňajúcej režimy na báze bortezomibu. Medián prežívania pre skupinu liečenú B+M+P bola 56,4 mesiacov v porovnaní so
43,1 pre skupinu liečenú M+P. Výsledky účinnosti sa uvádzajú v tabuľke 11:
Ukazovateľ účinnosti
| B+M+P
n = 344
| M+P
n = 338
| Čas do progresie
Udalosti n (%)
|
101 (29)
|
152 (45)
| Mediána
(95 % IS)
| 20,7 mes
(17,6; 24,7)
| 15,0 mes
(14,1; 17,9)
| Pomer rizíkb
(95 % IS)
| 0,54 (0,42; 0,70)
| p-hodnotac
| 0,000002
| Prežívanie bez progresie
Udalosti n (%)
|
135 (39)
|
190 (56)
| Mediána
(95 % IS)
| 18,3 mes
(16,6; 21,7)
| 14,0 mes
(11,1; 15,0)
| Pomer rizíkb
(95 % IS)
| 0,61 (0,49; 0,76)
| p-hodnotac
| 0,00001
| Celkové prežívanie*
Udalosti (úmrtia) n (%)
|
176 (51,2)
|
211 (62,4)
| Mediána
(95 % IS)
| 56,4 mes
(52,8; 60,9)
| 43,1 mes
(35,3; 48,3)
| Pomer rizíkb
(95 % IS)
| 0,695 (0,567; 0,852)
| p-hodnotac
| 0,00043
| Miera odpovede
populáciae n = 668
| n = 337
| n = 331
|
|
|
Tabuľka 11: Výsledky účinnosti po záverečnej aktualizácii údajov o prežívaní v štúdii VISTA
U
k
azovateľ účinnosti
|
B
+
M
+
P
n = 344
|
M
+
P
n = 338
|
CRf n (%)
|
102 (30)
|
12 (4)
|
PRf n (%)
|
136 (40)
|
103 (31)
|
nCR n (%)
|
5 (1)
|
0
|
CR+PRf n (%)
|
238 (71)
|
115 (35)
|
p-hodnotad
|
< 10-10
|
Z
n
í
ž
e
n
i
e sérového M-proteínu
populáciag n = 667
|
n =336
|
n = 331
|
≥ 90 % n (%)
|
151 (45)
|
34 (10)
|
Č
a
s do prvej odpovede v CR + PR
|
|
Medián
|
1,4 mes
|
4,2 mes
|
Me
d
i
ána trvania odpovede
|
|
CRf
|
24,0 mes
|
12,8 mes
|
CR+PRf
|
19,9 mes
|
13,1 mes
|
Č
a
s do ďalšej liečby
Udalosti n (%)
|
224 (65,1)
|
260 (76,9)
|
Mediána
(95 % IS)
|
27,0 mes
(24,7; 31,1)
|
19,2 mes
(17,0; 21,0)
|
Pomer rizíkb
(95 % IS)
|
0,557 (0,462; 0,671)
|
p-hodnotac
|
< 0,000001
|
a Kaplanov-Meierov odhad
b Odhad pomeru rizík je založený na Coxovom modeli proporcionálnych rizík upravenom pre stratifikačné
faktory: ß2-mikroglobulín, albumín a región. Pomer rizík menší ako 1 znamená výhodu pre VMP
c Nominálna p-hodnota založená na rozvrstvenom log-rank teste upravenom pre stratifikačné faktory: β2- mikroglobulín, albumín a región
d p-hodnota pre výskyt odpovede (CR+PR) z Cochranovho-Mantelovho-Haenszelovho chí-kvadrátového testu
upraveného pre stratifikačné faktory
e Populácia s odpoveďou zahŕňa pacientov, ktorí mali na začiatku merateľné ochorenie
f CR = kompletná odpoveď (complete response); PR = čiastočná odpoveď (partial response). EBMT kritérium
g Všetci randomizovaní pacienti s ochorením vylučovania
* Aktualizácia údajov o prežívaní na základe mediánu dĺžky sledovania 60,1 mesiacov
mes: mesiace
IS = interval spoľahlivosti (confidence interval)
Pacienti vhodní na transplantáciu kmeňových buniekVykonali sa dve randomizované, otvorené, multicentrické štúdie fázy III (IFM-2005-01, MMY-3010),
aby sa preukázala bezpečnosť a účinnosť bortezomibu v dvoj- a trojkombinácii s inými chemoterapeutickými látkami, ako indukčná liečba pred transplantáciou kmeňových buniek u pacientov s doteraz neliečeným mnohopočetným myelómom.
V štúdii IFM-2005-01 bol bortezomib kombinovaný s dexametazónom [BDx, n = 240] porovnávaný s vinkristínom-doxorubicínom-dexametazónom [VDDx, n = 242]. Pacienti v skupine s BDx dostali štyri 21-dňové cykly, každý pozostával z bortezomibu (1,3 mg/m2 podávaný intravenózne dvakrát týždenne v 1., 4., 8. a 11. deň) a dexametazónu podávaného perorálne (40 mg/deň v 1. až 4. deň a 9. až
12. deň, v 1. a 2. cykle a 1. až 4. deň v 3. a 4. cykle).
Autológne transplantácie kmeňových buniek boli vykonané u 198 (82 %) pacientov v skupine s VDDx a u 208 (87 %) pacientov v skupine s BDx; väčšina pacientov podstúpila jednu transplantáciu.
V oboch liečebných skupinách bol podobný demografický profil pacientov ako aj východiskový
charakter ochorenia. Priemerný vek pacientov v štúdii bol 57 rokov, 55 % bolo mužov a 48 % pacientov malo vysoko rizikovú cytogenetiku. Priemerné trvanie liečby bolo 13 týždňov pre skupinu VDDx a 11 týždňov pre skupinu BDx. Priemerný počet cyklov podaných v oboch skupinách bol 4 cykly.
Primárny cieľový ukazovateľ účinnosti štúdie bola miera post-indukčnej odpovede (CR+nCR). Štatisticky významné rozdiely CR+nCR boli pozorované v prospech skupiny s bortezomibom kombinovaným s dexametazónom. Sekundárne ciele účinnosti zahŕňali post-transplantačné miery odpovede (CR+nCR, CR+nCR+VGPR+PR), prežívanie bez progresie a celkové prežívanie. Hlavné výsledky účinnosti sú uvedené v tabuľke 12.
Cieľové ukazovatele
| BDx
| VDDx
| OR; 95 % IS;
p-hodnotaa
| IFM-2005-01
| n = 240 (ITT populácia)
| n = 242 (ITT populácia)
|
| RR (post-indukčná)
*CR+nCR CR+nCR+VGPR+PR % (95 % IS)
|
14,6 (10,4; 19,7)
77,1 (71,2; 82,2)
|
6,2 (3,5; 10,0)
60,7 (54,3; 66,9)
|
2,58 (1,37; 4,85); 0,003
2,18 (1,46; 3,24);
< 0,001
| RR
(post-transplantačná)b
CR+nCR
CR+nCR+VGPR+PR % (95 % IS)
|
37,5 (31,4; 44,0)
79,6 (73,9; 84,5)
|
23,1 (18,0; 29,0)
74,4 (68,4; 79,8)
|
1,98 (1,33; 2,95); 0,001
1,34 (0,87; 2,05); 0,179
|
|
|
Tabuľka 12: Výsledky účinnosti zo štúdie IFM-2005-01IS = interval spoľahlivosti; CR = kompletná odpoveď; nCR = takmer kompletná odpoveď (near complete
response); ITT = so zámerom liečby (intent to treat), RR = miera odpovede (response rate), B = bortezomib; BDx = bortezomib, dexametazón; VDDx = vinkristín, doxorubicín, dexametazón; VGPR = veľmi dobrá čiastočná odpoveď (very good partial response); PR = čiastočná odpoveď; OR = pomer pravdepodobnosti (odds ratio);
* primárny cieľový ukazovateľ
a OR pre mieru odpovede založenej na Mantelovom-Haenszelovom odhade všeobecného pomeru
pravdepodobnosti pre stratifikované tabuľky; p-hodnota podľa Cochranovho-Mantelovho-Haenszelovho testu.
b Týka sa miery odpovede po druhej transplantácii u pacientov, ktorí dostali druhú transplantáciu (42/240 [18 %]
v skupine s BDx a 52/242 [21 %] v skupine s VDDx).
Poznámka: OR > 1 naznačuje výhodu pre indukčnú liečbu obsahujúcu B.
V štúdii MMY-3010 bola indukčná liečba bortezomibom kombinovaným s talidomidom
a dexametazónom [BTDx, n = 130] porovnávaná s talidomidom-dexametazónom [TDx, n = 127]. Pacienti v skupine s BTDx dostali šesť 4-týždňových cyklov, každý pozostával z bortezomibu
(1,3 mg/m2 podávaný dvakrát týždenne v 1., 4., 8. a 11. deň, po ktorom nasledovala 17-dňová
prestávka od 12. do 28. dňa), dexametazónu (40 mg podávaných perorálne v 1. až 4. deň a 8. až 11. deň) a talidomidu (podávaný perorálne v dávke 50 mg denne v 1. - 14. deň, zvýšený na 100 mg
v 15. - 28. deň a potom na 200 mg denne).
Jedna autológna transplantácia kmeňových buniek bola vykonaná u 105 (81 %) pacientov v skupine s BTDx a u 78 (61 %) pacientov v skupine s TDx. V oboch liečebných skupinách bol podobný demografický profil pacientov ako aj východiskový charakter ochorenia. Pacienti v skupine s BTDx resp. TDx mali priemerný vek 57 resp. 56 rokov, 99 % resp. 98 % pacientov bolo Kaukazskej rasy
a 58 % resp. 54 % bolo mužov. V skupine BTDx bolo 12 % pacientov klasifikovaných ako vysoko rizikových z hľadiska cytogenetiky oproti 16 % pacientov v skupine TDx. Priemerná dĺžka liečby bola
24,0 týždňov a priemerný počet podaných liečebných cyklov bol 6,0 a bol zhodný vo všetkých liečebných skupinách.
Primárne cieľové ukazovatele účinnosti štúdie boli post-indukčné a post-transplantačné miery
odpovedí (CR+nCR). Štatisticky významný rozdiel v CR+nCR bol pozorovaný v prospech skupiny
s bortezomibom kombinovaným s dexametazónom a talidomidom. Sekundárne cieľové ukazovatele
účinnosti zahŕňali prežívanie bez progresie a celkové prežívanie. Hlavné výsledky účinnosti sú uvedené v tabuľke 13.
Cieľové ukazovatele
| BTDx
| TDx
| OR; 95 % IS;
p-hodnotaa
| MMY-3010
| n = 130 (ITT populácia)
| n = 127 (ITT populácia)
|
| *RR (post-indukčná)
CR+nCR
CR+nCR+PR % (95 % IS)
|
49,2 (40,4; 58,1)
84,6 (77,2; 90,3)
|
17,3 (11,2; 25,0)
61,4 (52,4; 69,9)
|
4,63 (2,61; 8,22);
< 0,001a
3,46 (1,90; 6.27);
< 0,001a
| *RR
(post-transplantačná) CR+nCR CR+nCR+PR %
(95 % IS)
|
55,4 (46,4; 64,1)
77,7 (69,6; 84,5)
|
34,6 (26,4; 43,6)
56,7 (47,6; 65,5)
|
2,34 (1,42; 3,87); 0,001a
2,66 (1,55; 4,57);
< 0,001a
|
|
|
Tabuľka 13: Výsledky účinnosti zo štúdie MMY-3010IS = interval spoľahlivosti; CR = kompletná odpoveď; nCR = takmer kompletná odpoveď; ITT = so zámerom
liečby, RR = miera odpovede, B = bortezomib; BTDx = bortezomib, talidomid, dexametazón; TDx = talidomid,
dexametazón; PR = čiastočná odpoveď, OR = pomer pravdepodobnosti
* primárny cieľový ukazovateľ
a OR pre mieru odpovede založenej na Mantelovom-Haenszelovom odhade všeobecného pomeru pravdepodobnosti pre stratifikované tabuľky; p-hodnota podľa Cochranovho-Mantelovho-Haenszelovho testu. Poznámka: OR > 1 naznačuje výhodu pre indukčnú liečbu obsahujúcu bortezomib.
Klinickáúčinnosťprirecidivujúcomaleborefraktérnommnohopočetnommyelóme Bezpečnosť a účinnosť bortezomibu (podávaný intravenózne) sa hodnotila v 2 štúdiách pri odporúčanej dávke 1,3 mg/m2: v randomizovanej porovnávacej štúdii fázy III (APEX)
s dexametazónom (Dex) u 669 pacientov s recidivujúcim alebo refraktérnym mnohopočetným
myelómom, ktorí už podstúpili 1 – 3 predchádzajúce liečby a v štúdii fázy II s jednou skupinou u 202 pacientov s recidivujúcim a refraktérnym mnohopočetným myelómom, ktorí podstúpili najmenej 2 predchádzajúce liečby, a u ktorých došlo k progresii ochorenia po poslednej liečbe.
V štúdii fázy III liečba bortezomibom viedla k signifikantne dlhšiemu času do progresie,
k signifikantnému predĺženiu prežívania a k signifikantne vyššiemu počtu odpovedí v porovnaní s liečbou dexametazónom (pozri tabuľku 14), u všetkých pacientov, ako aj u pacientov, ktorí
podstúpili 1 predchádzajúcu terapiu. Na základe výsledkov plánovanej predbežnej analýzy, bola liečba v dexametazónovej skupine podľa odporúčaní komisie pre monitorovanie dát zastavená a všetkým pacientom randomizovaným na dexametazón bol potom poskytnutý bortezomib bez ohľadu na stav
ich ochorenia. Kvôli tejto skorej zmene liečby je priemerná dĺžka následného sledovania
u prežívajúcich pacientov 8,3 mesiacov. U pacientov, ktorí nereagovali na svoju poslednú predchádzajúcu liečbu, ako aj u pacientov, ktorí na ňu reagovali, bola celková doba prežívania signifikantne dlhšia a počet odpovedí bol signifikantne vyšší v skupine s bortezomibom.
Zo 669 pacientov zahrnutých do štúdie bolo 245 (37 %) vo veku 65 rokov alebo starších. Parametre odpovede ako aj TTP boli nezávisle od veku aj naďalej signifikantne lepšie pre bortezomib. Bez ohľadu na začiatočné hladiny β2-mikroglobulínu, všetky parametre účinnosti (čas do progresie
a celkové prežívanie, ako aj počet odpovedí) boli výrazne zlepšené v skupine s bortezomibom.
V refraktérnej populácii štúdie fázy II boli odpovede určované nezávislou hodnotiacou komisiou
a kritériá odpovede boli podľa Európskej skupiny pre transplantáciu kostnej drene. Medián prežívania
všetkých zahrnutých pacientov bol 17 mesiacov (rozpätie < 1 až 36+ mesiacov). Toto prežívanie bolo
vyššie ako medián šesťmesačného až deväťmesačného prežívania očakávaný konzultovanými investigátormi pre podobnú populáciu pacientov. Pri multivariačnej analýze, bol počet odpovedí nezávislý od typu myelómu, výkonnostného stavu, delécie chromozómu 13 alebo od počtu alebo typu predchádzajúcich terapií. Pacienti, ktorí absolvovali 2 až 3 predchádzajúce terapeutické schémy mali mieru odpovede 32 % (10/32) a pacienti, ktorí absolvovali viac ako 7 predchádzajúcich terapeutických schém mali mieru odpovede 31 % (21/67).
| fáza III
| fáza III
| fáza III
| fáza II
|
| Všetci pacienti
| 1 predchádzajúca
liečba
| > 1 predchádzajúca
liečba
| ≥ 2 predchádzajúce
liečby
| Časovo závislé udalosti
| B
n = 333a
| Dex
n = 336a
| B
n = 132a
| Dex
n = 119a
| B
n = 200a
| Dex
n = 217a
| B
n = 202a
| Čas do progresie (TTP), dni
[95 % IS]
| 189b
[148,
211]
| 106b
[86, 128]
| 212d
[188,
267]
| 169d
[105,
191]
| 148b
[129,
192]
| 87b
[84, 107]
| 210
[154, 281]
| 1 rok
prežívania, %
[95 % IS]
| 80d
[74,85]
| 66d
[59,72]
| 89d
[82,95]
| 72d
[62,83]
| 73
[64,82]
| 62
[53,71]
|
60
| Najlepšia odpoveď (%)
| B
n = 315c
| Dex
n = 312c
| B
n = 128
| Dex
n = 110
| B
n = 187
| Dex
n = 202
| B
n = 193
| CR
| 20 (6)b
| 2 (< 1)b
| 8 (6)
| 2 (2)
| 12 (6)
| 0 (0)
| (4)**
| CR+nCR
| 41 (13)b
| 5 (2)b
| 16 (13)
| 4 (4)
| 25 (13)
| 1 (< 1)
| (10)**
| CR+nCR+PR
| 121 (38)b
| 56 (18)b
| 57 (45)d
| 29 (26)d
| 64 (34)b
| 27 (13)b
| (27)**
| CR+nCR+PR+ MR
| 146 (46)
| 108 (35)
| 66 (52)
| 45 (41)
| 80 (43)
| 63 (31)
| (35)**
| Medián trvania
Dni (mesiace)
| 242 (8,0)
| 169 (5,6)
| 246 (8,1)
| 189 (6,2)
| 238 (7,8)
| 126 (4,1)
| 385*
| Čas do odpovede CR+PR (dni)
| 43
| 43
| 44
| 46
| 41
| 27
| 38*
|
|
|
Tabuľka 14: Súhrn výsledkov liečby zo štúdií fázy III (APEX) a fázy IIa Populácia so zámerom liečby (ITT).
b p-hodnota z rozvrstveného log-rank testu; analýza podľa línie liečby s vylúčením stratifikácie podľa
predchádzajúcej liečby; p < 0,0001
c Populácia s odpoveďou zahŕňajúca pacientov, ktorí mali merateľné ochorenie na začiatku liečby a dostali aspoň
jednu dávku sledovaného lieku.
d p-hodnota z Cochranovho-Mantelovho-Haenszelovho chí-kvadrát testu prispôsobeného pre stratifikačné faktory, analýza podľa línie liečby s vylúčením stratifikácie podľa predchádzajúcej liečby.
* CR+PR+MR **CR = CR, (IF-); nCR = CR (IF+)
NA = nevzťahuje sa, NE = nehodnotiteľné TTP - čas do progresie (Time to Progression) IS = interval spoľahlivosti
B = bortezomib; Dex = dexametazón
CR = kompletná odpoveď; nCR = takmer kompletná odpoveď
PR = čiastočná odpoveď; MR = minimálna odpoveď (Minimal response)
Pacienti v štúdii fázy II, ktorí nedosiahli optimálnu odpoveď na liečbu bortezomibom v monoterapii,
mohli dostávať vysoké dávky dexametazónu spolu s bortezomibom. Protokol dovoľoval podávať
dexametazón pacientom, u ktorých bola nižšia ako optimálna odpoveď na bortezomib v monoterapii. Celkovo sa 74 hodnoteným pacientom podával dexametazón v kombinácii s bortezomibom.
U osemnástich percent pacientov sa dosiahla odpoveď alebo sa zlepšila odpoveď [minimálna
odpoveď-MR (11 %) alebo parciálna odpoveď-PR (7 %)] pri kombinovanej liečbe.
Klinická účinnosť pri subkutánnom podaní bortezomibu u pacientov s recidivujúcim/refraktérnymmnohopočetným myelómomOtvorená randomizovaná štúdia non-inferiority fázy III porovnávala účinnosť a bezpečnosť
subkutánneho oproti intravenóznemu podaniu bortezomibu. Táto štúdia zahŕňala 222 pacientov
s recidivujúcim/refraktérnym mnohopočetným myelómom, ktorí boli randomizovaní v pomere 2:1, a dostávali 1,3 mg/m2 bortezomibu buď subkutánnou alebo intravenóznou cestou v 8 cykloch. Pacienti, ktorí nedosiahli optimálnu odpoveď (menej ako kompletná odpoveď) na liečbu samotným bortezomibom, mohli po 4 cykloch dostať dexametazón 20 mg denne v deň podania a jeden deň po
podaní bortezomibu. Pacienti s východiskovou periférnou neuropatiou ≥ 2. stupňa alebo počtom krvných doštičiek < 50 000/μl boli vylúčení. Odpoveď bola hodnotená celkovo u 218 pacientov.
Táto štúdia splnila svoj primárny cieľ, non-inferioritu pre mieru odpovede (CR+PR) po 4 cykloch monoterapie bortezomibom pre subkutánnu aj intravenóznu cestu, 42 % v oboch skupinách. Rovnako sekundárne ciele účinnosti, odpoveď a doba vzťahujúca sa k účinku boli konzistentné pre subkutánne a intravenózne podanie (tabuľka 15).
| Skupina s bortezomibom intravenózne
| Skupina s bortezomibom subkutánne
| Populácia s hodnotenou odpoveďou
| n = 73
| n = 145
| Miera odpovede po 4 cykloch n (%)
|
|
| ORR (CR+PR)
| 31 (42)
| 61 (42)
| p-hodnotaa
| 0,00201
| CR n (%)
| 6 (8)
| 9 (6)
| PR n (%)
| 25 (34)
| 52 (36)
| nCR n (%)
| 4 (5)
| 9 (6)
| Miera odpovede po 8 cykloch n (%)
|
|
| ORR (CR+PR)
| 38 (52)
| 76 (52)
| p-hodnotaa
| 0,0001
| CR n (%)
| 9 (12)
| 15 (10)
| PR n (%)
| 29 (40)
| 61 (42)
| nCR n (%)
| 7 (10)
| 14 (10)
| Populácia so zámerom liečbyb
| n = 74
| n = 148
| TTP, mesiace
| 9,4
| 10,4
| (95 % IS)
| (7,6; 10,6)
| (8,5; 11,7)
| Pomer rizík (95 % IS)c
p-hodnotad
| 0,839 (0,564; 1,249)
0,38657
| Prežívanie bez progresie, mesiace
| 8,0
| 10,2
| (95 % IS)
| (6,7; 9,8)
| (8,1; 10,8)
|
|
|
Tabuľka 15: Súhrn analýz účinnosti porovnávajúci subkutánne a intravenózne podanie bortezomibu
|
S
ku
p
i
n
a s bortezomibom intravenózne
|
S
ku
p
i
n
a s bortezomibom subkutánne
|
P
opulácia s hodnotenou odpoveďou
|
n = 73
|
n = 145
|
Pomer rizík (95 % IS)c
p-hodnotad
|
0,824 (0,574; 1,183)
0,295
|
C
e
l
k
ové prežívanie 1 rok (%)e
|
76,7
|
72,6
|
(95 % IS)
|
(64,1; 85,4)
|
(63,1; 80,0)
|
a p-hodnota je pre hypotézu non-inferiority, že s.c. skupina si udrží aspoň 60 % z pomeru odpovedí v i.v. skupine.
b Do štúdie bolo zaradených 222 osôb; 221 osôb bolo liečených bortezomibom
c Odhad pomeru rizík je založený na Coxovom modeli upravenom pre stratifikačné faktory: ISS štádium
(International Staging System) a počet predchádzajúcich línií liečby.
d Log rank test upravený pre stratifikačné faktory: ISS štádium a počet predchádzajúcich línií liečby.
e Medián sledovania je 11,8 mesiacov
Kombinovaná liečba bortezomibom a pegylovaným lipozomálnym doxorubicínom (štúdia DOXIL- MMY-3001)U 646 pacientov sa vykonala randomizovaná, otvorená, multicentrická štúdia fázy III s paralelnou skupinou, ktorá porovnávala bezpečnosť a účinnosť bortezomibu a pegylovaného lipozomálneho doxorubicínu oproti monoterapii bortezomibom u pacientov s mnohopočetným myelómom, ktorí dostali aspoň 1 predchádzajúcu liečbu a ktorí neprogredovali počas liečby založenej na antracyklínoch. Primárny cieľ účinnosti bol TTP, pokiaľ sekundárne ciele účinnosti boli OS a ORR (CR+PR), použitím kritérií Európskej skupiny pre transplantáciu krvi a kostnej drene (European Group for Blood and Marrow Transplantation, EBMT).
V protokole definovaná predbežná analýza (na základe 249 prípadov TTP) vyvolala predčasné ukončenie štúdie z dôvodu účinnosti. Táto predbežná analýza preukázala zníženie rizika TTP o 45 % (95 % IS; 29 – 57 %, p < 0,0001) u pacientov liečených kombinovanou liečbou bortezomibom
a pegylovaným lipozomálnym doxorubicínom. Medián TTP bol 6,5 mesiacov u pacientov dostávajúcich monoterapiu bortezomibom v porovnaní s 9,3 mesiacmi u pacientov dostávajúcich kombinovanú liečbu bortezomibom a pegylovaným lipozomálnym doxorubicínom. Tieto výsledky, hoci nezrelé, predstavovali v protokole definovanú záverečnú analýzu.
Záverečná analýza OS vykonaná po mediáne sledovania 8,6 rokov nepreukázala žiadny významný
rozdiel v OS medzi dvoma liečebnými skupinami. Medián OS bol 30,8 mesiacov (95 % IS; 25,2 –
36,5 mesiacov) u pacientov liečených bortezomibom v monoterapii a 33,0 mesiacov (95 % IS; 28,9 –
37,1 mesiacov) u pacientov liečených kombinovanou liečbou bortezomib plus pegylovaný
lipozomálny doxorubicín.
Kombinovaná liečba bortezomibom a dexametazónomPre absenciu akéhokoľvek priameho porovnania medzi bortezomibom a kombináciou bortezomibu s dexametazónom u pacientov s progresívnym mnohopočetným myelómom sa použila štatistická párová analýza (
matched-pair analysis) na porovnanie výsledkov z nerandomizovanej skupiny
s bortezomibom v kombinácii s dexametazónom (otvorená štúdia fázy II MMY-2045) s výsledkami získanými v skupine s bortezomibom v monoterapii z rôznych randomizovaných štúdií fázy III (M34101-039 [APEX] a DOXIL MMY-3001) v rovnakej indikácii.
Analýza
matched-pair je štatistická metóda, v ktorej sú pacienti z liečebnej skupiny (napr. bortezomib v kombinácii s dexametazónom) a pacienti z porovnávanej skupiny (napr. bortezomib) porovnávaní
s ohľadom na súčasne pôsobiace faktory individuálnym spárovaním účastníkov skúšania. To
minimalizuje pôsobenie pozorovaných súčasne pôsobiacich faktorov pri odhade účinku liečby pri použití nerandomizovaných údajov.
Bolo identifikovaných stodvadsaťsedem párových zhôd pacientov. Analýza preukázala zlepšenie ORR (CR+PR) (pomer šancí 3,769; 95 % IS 2,045 – 6,947; p < 0,001), PFS (pomer rizík 0,511; 95 % IS
0,309 – 0,845; p = 0,008), TTP (pomer rizík 0,385; 95 % IS 0,212 – 0,698; p = 0,001) pre bortezomib v kombinácii s dexametazónom oproti monoterapii bortezomibom.
Údaje o opakovanej liečbe bortezomibom pri relapse mnohopočetného myelómu sú obmedzené. Štúdia fázy II MMY-2036 (RETRIEVE) bola otvorená štúdia s jednou skupinou na stanovenie účinnosti a bezpečnosti opakovanej liečby bortezomibom. Stotridsať pacientov (vo veku ≥ 18 rokov) s mnohopočetným myelómom, ktorí aspoň čiastočne odpovedali na liečbu obsahujúcu bortezomib, bolo opakovane liečených po progresii. Najmenej 6 mesiacov po predchádzajúcej liečbe sa začal bortezomib podávať v poslednej tolerovanej dávke 1,3 mg/m2 (n = 93) alebo ≤ 1,0 mg/m2 (n = 37)
v 1., 4., 8. a 11. deň každé 3 týždne maximálne 8 cyklov buď v monoterapii alebo spolu
s dexametazónom v súlade s liečebným štandardom. Dexametazón sa podával v kombinácii s bortezomibom 83 pacientom v 1. cykle a ďalší 11 pacienti dostávali dexametazón počas opakovaných liečebných cyklov bortezomibom.
Primárnym cieľovým ukazovateľom bola najlepšia potvrdená odpoveď na opakovanú liečbu podľa kritérií EBMT. Celková najlepšia miera odpovede (CR + PR) na opakovanú liečbu u 130 pacientov bola 38,5 % (95 % IS: 30,1; 47,4).
Klinickáúčinnosťpridoterazneliečenomlymfómezplášťovýchbuniek(MCL)Štúdia LYM-3002 bola randomizovaná otvorená štúdia fázy III porovnávajúca účinnosť a bezpečnosť kombinácie bortezomibu, rituximabu, cyklofosfamidu, doxorubicínu a prednizónu (BR-CAP; n = 243) s rituximabom, cyklofosfamidom, doxorubicínom, vinkristínom a prednizónom (R-CHOP; n = 244)
u dospelých pacientov s doteraz neliečeným MCL (štádium II, III alebo IV). Pacienti v liečebnej skupine s BR-CAP dostávali bortezomib (1,3 mg/m2; v 1., 4., 8., 11. deň, prestávka v 12. – 21. deň), rituximab 375 mg/m2 i.v. v 1. deň; cyklofosfamid 750 mg/m2 i.v. v 1. deň; doxorubicín 50 mg/m2 i.v. v 1. deň a prednizón 100 mg/m2 perorálne v 1. až 5. deň 21-dňového terapeutického cyklu
s bortezomibom. U pacientov s odpoveďou zaznamenanou po prvýkrát v 6. cykle boli podané dva
ďalšie terapeutické cykly.
Primárnym cieľovým ukazovateľom účinnosti bolo prežívanie bez progresie založené na hodnotení Nezávislej hodnotiacej komisie (IRC). Sekundárne ciele zahŕňali čas do progresie (TTP), čas do ďalšej liečby lymfómu (TNT), trvanie intervalu bez liečby (TFI), celková miera odpovede (ORR) a miera kompletnej odpovede (CR/CRu), celkové prežívanie (OS) a trvanie odpovede.
Demografické a východiskové charakteristiky ochorenia boli vo všeobecnosti medzi oboma
liečebnými skupinami vyvážené: stredná hodnota veku pacienta bola 66 rokov, 74 % bolo mužov,
66 % bolo belochov a 32 % aziatov, 69 % pacientov malo pozitívny aspirát kostnej drene a/alebo biopsiu kostnej drene pozitívnu na MCL, 54 % pacientov malo skóre IPI (International Prognostic Index) ≥ 3 a 76 % malo ochorenie v štádiu IV. Trvanie liečby (priemerná hodnota = 17 týždňov)
a trvanie doby sledovania (priemerná hodnota = 40 mesiacov) boli porovnateľné v oboch liečebných skupinách. Medián 6 cyklov bolo podaných pacientom v oboch liečebných skupinách, pričom 14 % pacientov v skupine BR-CAP a 17 % pacientov v skupine R-CHOP dostalo ďalšie 2 cykly. Väčšina pacientov v oboch skupinách ukončila liečbu, 80 % v skupine BR-CAP a 82 % v skupine R-CHOP. Výsledky účinnosti sú uvedené v tabuľke 16:
Tabuľka 16: Výsledky účinnosti zo štúdie LYM-3002Ukazovateľ účinnosti
| BR-CAP
| R-CHOP
|
|
n: pacienti ITT
| 243
| 244
|
Prežívanie bez progresie (IRC)a
|
Udalosti n (%)
| 133 (54,7 %)
| 165 (67,6 %)
| HRb (95 % IS) =
0,63 (0,50; 0,79)
p-hodnotad < 0,001
|
Mediánc (95 % IS) (mesiace)
| 24,7 (19,8; 31,8)
| 14,4 (12; 16,9)
|
Miera odpovede
|
n: pacienti s hodnotiteľnou
odpoveďou
| 229
| 228
|
|
Celková kompletná
| 122 (53,3 %)
| 95 (41,7 %)
| ORe (95 % IS) =
|
U
k
azovateľ účinnosti
|
B
R
-
CAP
|
R
-
C
HO
P
|
|
odpoveď
(
C
R+CRu)
f
n(%)
|
|
|
1,688 (1,148; 2,481)
p-hodnotag = 0,007
|
C
e
l
k
ová odpoveď
(
C
R+CRu+PR)
h
n(%)
|
211 (92,1 %)
|
204 (89,5 %)
|
ORe (95 % IS) =
1,428 (0,749; 2,722)
p-hodnotag = 0,275
|
a Na základe hodnotenia Nezávislou hodnotiacou komisiou (Independent Review Committee, IRC) (len rádiografické údaje).
b Odhad pomeru rizík je založený na Coxovom modeli stratifikovanom podľa rizika IPI a štádia ochorenia.
Pomer rizík < 1 naznačuje výhodu pre BR-CAP.
c Na základe Kaplanovho-Meierovho odhadu funkcie prežitia.
d Na základe log rank testu stratifikovanom podľa rizika IPI a štádia ochorenia.
e Použil sa Mantelov-Haenszelov odhad bežného pomeru pravdepodobnosti pre stratifikované tabuľky, s IPI
rizikom a štádiom ochorenia ako stratifikačnými faktormi. (OR) > 1 naznačuje výhodu pre BR-CAP.
f Zahŕňa všetky CR + CRu, podľa IRC, kostnej drene a LDH.
g P-hodnota z Cochranovho-Mantelovho-Haenszelovho chí-kvadrát testu, s IPI rizikom a štádiom ochorenia ako stratifikačnými faktormi.
h Zahŕňa všetky rádiografické CR+CRu+PR podľa IRC bez ohľadu na overenie podľa kostnej drene a LDH.
CR = kompletná odpoveď; CRu = kompletná odpoveď nepotvrdená; PR = čiastočná odpoveď; IS = interval
spoľahlivosti, HR = pomer rizík; OR = pomer šancí; ITT = so zámerom liečby
Medián PFS bola podľa posúdenia skúšajúceho 30,7 mesiacov v skupine BR-CAP a 16,1 mesiacov v skupine R-CHOP (miera rizika [HR] = 0,51; p < 0,001). Štatisticky významný prínos (p < 0,001) v prospech skupiny liečenej BR-CAP v porovnaní so skupinou R-CHOP bol pozorovaný pre TTP (medián 30,5 oproti 16,1 mesiacov), TNT (medián 44,5 oproti 24,8 mesiacov) a TFI (medián 40,6
oproti 20,5 mesiacov). Medián trvania kompletnej odpovede bola 42,1 mesiacov v skupine BR-CAP v porovnaní s 18 mesiacmi v skupine R-CHOP. Trvanie celkovej odpovede bolo o 21,4 mesiacov dlhšie v skupine BR-CAP (medián 36,5 mesiacov oproti 15,1 mesiacov v skupine R-CHOP). Záverečná analýza OS bola vykonaná po mediáne sledovania 82 mesiacov. Medián OS bol 90,7 mesiacov pre skupinu BR-CAP v porovnaní s 55,7 mesiacov pre skupinu R-CHOP (HR = 0,66; p =
0,001). Pozorovaný konečný medián rozdielu v OS medzi dvoma uvedenými liečebnými skupinami
bol 35 mesiacov.
Pacienti, u ktorýchbolapredtýmliečenáamyloidózaľahkýchreťazcov(AL- light-chain)Vykonala sa otvorená nerandomizovaná klinická štúdia fázy I/II na stanovenie bezpečnosti a účinnosti
bortezomibu u pacientov, u ktorých bola predtým liečená amyloidóza ľahkých reťazcov (AL - light- chain). Počas štúdie sa nepozorovali žiadne nové bezpečnostné riziká a hlavne bortezomib nezhoršoval poškodenie cieľového orgánu (srdce, obličky a pečeň). V exploračnej analýze účinnosti
u 49 hodnotených pacientov, ktorým sa podávala maximálna povolená dávka 1,6 mg/m2 jedenkrát za týždeň a 1,3 mg/m2 dvakrát za týždeň, bola dosiahnutá 67,3 % miera odpovede (vrátane 28,6 % miery kompletnej odpovede (CR)) na základe merania hematologickej odpovede (M-proteín). Pri týchto
dávkach bola miera kombinovaného 1-ročné prežívania 88,1 %.
Pediatrická populáciaEurópska agentúra pre lieky udelila výnimku z povinnosti predložiť výsledky štúdií s bortezomibom
vo všetkých podskupinách pediatrickej populácie pre indikáciu mnohopočetný myelóm a lymfóm z plášťových buniek (informácie o použití v pediatrickej populácii, pozri časť 4.2).
Štúdia fázy II s jednou skupinou sledujúca aktivitu, bezpečnosť a farmakokinetiku, ktorú vykonala Children’s Oncology Group, hodnotila aktivitu spôsobenú pridaním bortezomibu k opakovanej indukčnej chemoterapii viacerými látkami u pediatrických a dospievajúcich pacientov s lymfoidnými malignitami (pre-B bunková akútna lymfoblastická leukémia [ALL], T-bunková ALL a T-bunkový lymfoblastický lymfóm [LL]). Účinný reindukčný kombinovaný chemoterapeutický režim bol podávaný v 3 blokoch. Bortezomib bol podávaný iba v Blokoch 1 a 2, aby sa predišlo potenciálnemu prekrytiu toxicít so súčasne podávanými liekmi v Bloku 3.
Kompletná odpoveď (CR) bola hodnotená na konci Bloku 1. U pacientov s B-ALL s relapsom do 18 mesiacov od diagnózy (n = 27) bola miera CR 67 % (95 % IS: 46, 84); miera 4-mesačného prežívania bez ochorenia bola 44 % (95 % IS: 26, 62). U pacientov s B-ALL s relapsom 18 – 36 mesiacov od diagnózy (n = 33) bola miera CR 79 % (95 % IS: 61, 91) a miera 4-mesačného prežívania bez ochorenia bola 73 % (95 % IS: 54, 85). Miera CR u pacientov s prvým relapsom T-bunkovej ALL
(n = 22) bola 68 % (9 5% IS: 45, 86) a miera 4-mesačného prežívania bez ochorenia bola 67 % (95 %
IS: 42, 83). Hlásené údaje o účinnosti sa považujú za nepreukázateľné (pozri časť 4.2).
140 pacientov s ALL alebo LL bolo zaradených a hodnotených z hľadiska bezpečnosti; medián veku
10 rokov (rozpätie 1 až 26). Neboli pozorované žiadne nové bezpečnostné riziká, keď sa bortezomib
pridal k štandardnému pediatrickému základnému režimu chemoterapie pre pre-B bunkovú ALL. Nasledovné nežiaduce reakcie (≥ 3. stupňa) boli pozorované s vyššou incidenciou v liečebnom režime obsahujúcom bortezomib v porovnaní s historickou kontrolnou štúdiou, v ktorej sa základný režim podával samostatne: v Bloku 1 periférna senzorická neuropatia (3 % oproti 0 %); ileus (2,1 % oproti
0 %); hypoxia (8 % oproti 2 %). V tejto štúdii neboli k dispozícii žiadne informácie o možných
následkoch alebo mierach vymiznutia periférnej neuropatie. Vyššie incidencie boli tiež zaznamenané
v prípade infekcií s neutropéniou ≥ 3. stupňa (24 % oproti 19 % v Bloku 1 a 22 % oproti 11 % v Bloku
2), zvýšenia ALT (17 % oproti 8 % v Bloku 2), hypokaliémie (18 % oproti 6 % v Bloku 1 a 21 %
oproti 12 % v Bloku 2) a hyponatriémie (12 % oproti 5 % v Bloku 1 a 4 % oproti 0 v Bloku 2).
5.2 Farmakokinetické vlastnosti
Absorpcia
Po intravenóznom boluse 1,0 mg/m2 a 1,3 mg/m2 dávky 11 pacientom s mnohopočetným myelómom a hodnotami klírensu kreatinínu vyššími ako 50 ml/min, boli priemerné maximálne plazmatické koncentrácie bortezomibu v plazme po prvej dávke 57 a 112 ng/ml. Po nasledujúcich dávkach sa
priemerné pozorované maximálne plazmatické koncentrácie v plazme pohybovali od 67 do 106 ng/ml pri dávke 1,0 mg/m2 a od 89 do 120 ng/ml pri dávke 1,3 mg/m2.
Po intravenóznom boluse alebo subkutánnej injekcii 1,3 mg/m2 dávky pacientom s mnohopočetným myelómom (n = 14 v intravenóznej skupine, n = 17 v subkutánnej skupine), úplná systémová expozícia po podávaní opakovanej dávky (AUClast) bola ekvivalentná pre subkutánne a intravenózne podania. Cmax po subkutánnom podaní (20,4 ng/ml) bola nižšia ako po intravenóznom podaní
(223 ng/ml). Geometrický priemer AUClast bol 0,99 a 90 % a intervaly spoľahlivosti boli 80,18 % –
122,80 %.
Distribúcia
Priemerný distribučný objem (Vd) bortezomibu sa pohyboval v rozmedzí od 1 659 l do 3 294 l po jednorazovom alebo opakovanom intravenóznom podaní 1,0 mg/m2 alebo 1,3 mg/m2 pacientom
s mnohopočetným myelómom. To svedčí o tom, že sa bortezomib výrazne distribuuje do periférnych
tkanív. V rozmedzí koncentrácie bortezomibu od 0,01 do 1,0 μg/ml bola väzba na ľudské plazmatické proteíny in vitro priemerne 82,9 %. Časť bortezomibu naviazaného na plazmatické proteíny nezávisela od koncentrácie.
Biotransformácia
In vitro štúdie na mikrozómoch ľudskej pečene a ľudskej cDNA, ktorá indukuje izoenzýmy cytrochrómu P450 naznačujú, že bortezomib je primárne metabolizovaný oxidáciou prostredníctvom enzýmov cytochrómu P450, 3A4, 2C19 a 1A2. Hlavnou metabolickou cestou je deboronácia na dva deboronované metabolity, ktoré sa následne štiepia hydroxyláciou na niekoľko metabolitov. Deboronované metabolity bortezomibu nevykazujú aktivitu ako inhibítory proteazómu 26S.
Eliminácia
Priemerný eliminačný polčas (t1/2) bortezomibu sa po viacnásobnej dávke pohyboval medzi 40 – 193 hodinami. Bortezomib je eliminovaný rýchlejšie po prvej dávke v porovnaní s nasledujúcimi dávkami. Priemerný celkový telesný klírens po prvej dávke bol 102 l/h pre dávku 1,0 mg/m2 a 112 l/h pre dávku
1,3 mg/m2 a pohyboval sa v rozpätí od 15 do 32 l/h po opakovaných dávkach 1,0 mg/m2 a od 18 do
32 l/h po opakovaných dávkach 1,3 mg/m2.
O
sobitné skupiny pacientov
P
orucha funkcie pečene
Účinok poruchy funkcie pečene na farmakokinetiku bortezomibu bol sledovaný v štúdii fázy I počas prvého liečebného cyklu, ktorá zahŕňala 61 pacientov najmä so solídnymi tumormi a s rôznymi stupňami poruchy funkcie pečene s dávkami bortezomibu v rozsahu od 0,5 do 1,3 mg/m2.
Pri porovnaní s pacientmi s normálnou funkciou pečene, mierna porucha funkcie pečene nezmenila AUC bortezomibu pri normalizovanej dávke. Hodnoty AUC pri normalizovanej dávke však boli zvýšené o približne 60 % u pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene. U pacientov so stredne závažnou alebo závažnou poruchou funkcie pečene sa odporúča nižšia začiatočná dávka a týchto pacientov treba starostlivo sledovať (pozri časť 4.2, tabuľku 6).
Porucha funkcie obličiek
Vykonala sa štúdia farmakokinetiky u pacientov s rôznymi stupňami poruchy funkcie obličiek, ktorí
boli zaradení podľa ich hodnôt klírensu kreatinínu (CrCL) do nasledovných skupín: normálne (CrCL
≥ 60 ml/min/1,73 m2, n = 12), mierne (CrCL = 40 – 59 ml/min/1,73 m2, n = 10), stredne závažné
(CrCL = 20 – 39 ml/min/1,73 m2, n = 9) a závažné (CrCL < 20 ml/min/1,73 m2, n = 3). Do štúdie bola tiež zaradená skupina dialyzovaných pacientov (n = 8), ktorí dostali dávku po dialýze. Pacienti
dostávali intravenózne dávky 0,7 až 1,3 mg/m2 bortezomibu dvakrát týždenne. Expozícia bortezomibu
(dávkou normalizovaná AUC a Cmax) bola porovnateľná vo všetkých skupinách (pozri časť 4.2).
Vek
Farmakokinetika bortezomibu bola sledovaná po intravenóznom bolusovom podaní dávok 1,3 mg/m2 dvakrát týždenne 104 pediatrickým pacientom (vo veku 2 – 16 rokov) s akútnou lymfoblastickou leukémiou (ALL) alebo akútnou myeloidnou leukémiou (AML). Na základe analýzy farmakokinetiky
podľa populácie sa klírens bortezomibu zvyšoval so zvyšujúcou sa plochou povrchu tela (body surface area, BSA). Geometrický priemer (% CV) klírensu bol 7,79 (25 %) l/hod/m2, distribučný objem
v ustálenom stave bol 834 (39 %) l/m2 a eliminačný polčas bol 100 (44 %) hodín. Po korekcii vplyvu
BSA nemali ďalšie demografické ukazovatele ako vek, telesná hmotnosť a pohlavie klinicky
významný vplyv na klírens bortezomibu. BSA-normalizovaný klírens bortezomibu u pediatrických pacientov bol podobný ako klírens pozorovaný u dospelých.
5.3 Predklinické údaje o bezpečnosti
Bortezomib mal pozitívnu klastogénnu aktivitu (štrukturálne chromozómové aberácie) v in vitro štúdiách hodnotiacich chromozómové aberácie ovariálnych buniek čínskych škrečkov (Chinese hamster ovary, CHO) pri nízkych koncentráciách ako je 3,125 μg/ml, čo bola najnižšia hodnotená koncentrácia. Bortezomib nebol genotoxický pri in vitro teste mutagenity (Amesov test) a pri in vivo mikronukleárnom teste na myšiach.
Štúdie vývojovej toxicity na potkanoch a králikoch ukázali embryo-fetálnu letalitu pri maternálne toxických dávkach, ale nezistila sa priama embryo-fetálna toxicita pri dávkach nižších ako maternálne toxických. Neuskutočnili sa štúdie zamerané na plodnosť, ale sledovanie reprodukčného tkaniva sa uskutočnilo pri štúdiách celkovej toxicity. V 6-mesačnej štúdii na potkanoch boli pozorované degeneratívne účinky na semenníkoch aj vaječníkoch. Preto je pravdepodobné, že bortezomib by mohol mať potenciálny účinok, buď na mužskú alebo ženskú plodnosť. Peri- a postnatálne vývojové štúdie neboli vykonané.
Vo viaccyklových štúdiách celkovej toxicity vykonaných na potkanoch a opiciach patrili k hlavným cieľovým orgánom tráviaci systém s prejavmi vracania a/alebo diarey; hematopoetické a lymfatické tkanivo s prejavom cytopénie periférnej krvi, atrofie lymfatického tkaniva a hematopoetickou hypocelularitou kostnej drene; periférna neuropatia (pozorovaná na opiciach, myšiach a psoch) zahŕňajúca senzitívne nervové axóny a mierne zmeny na obličkách. Po ukončení liečby bolo možné u všetkých týchto cieľových orgánov pozorovať parciálnu až kompletnú úpravu.
Na základe štúdií na zvieratách sa zdá, že prienik bortezomibu hematoencefalickou bariérou je obmedzený, ak k nemu vôbec dôjde, možná relevancia pre ľudí nie je známa.
Farmakologické štúdie kardiovaskulárnej bezpečnosti na opiciach a psoch ukázali, že po intravenóznych dávkach približne dvoj až trojnásobne vyšších ako odporúčaná klinická dávka
v mg/m2 sú spojené so zvýšením srdcovej frekvencie, znížením kontraktility, hypotenziou a úmrtím.
U psov znížená srdcová kontraktilita a hypotenzia vyvolala akútnu odpoveď pozitívne inotropných alebo presorických látok. Okrem toho, v štúdiách na psoch bolo pozorované mierne zvýšenie upraveného QT intervalu.
6. FARMACEUTICKÉ INFORMÁCIE
6.1 Zoznam pomocných látok
Manitol (E421)
6.2 Inkompatibility
Tento liek sa nesmie miešať s inými liekmi okrem tých, ktoré sú uvedené v časti 6.6.
6.3 Čas použiteľnosti
Neotvorenáinjekčnáliekovka:
2 roky
Rekonštituovanýroztok
Chemická a fyzikálna stabilita rekonštituovaného roztoku bola preukázaná pri koncentráciách 1 mg/ml a 2,5 mg/ml na 96 hodín pri teplote 25 °C a 8 dní pri teplote 2 °C – 8 °C pri uchovávaní v originálnej injekčnej liekovke a/alebo injekčnej striekačke.
Z mikrobiologického hľadiska sa má rekonštituovaný roztok použiť ihneď po príprave. Ak sa nepodá ihneď, za čas a podmienky uchovávania pripraveného roztoku pred podaním zodpovedá používateľ. Celkový čas uchovávania rekonštituovaného lieku pred podaním nemá presiahnuť 96 hodín (ak sa uchováva pri 25 °C) a 8 dní (ak sa uchováva pri 2 °C – 8 °C).
6.4 Špeciálne upozornenia na uchovávanie
Tento liek nevyžaduje žiadne zvláštne teplotné podmienky na uchovávanie. Injekčnú liekovku uchovávajte v pôvodnom obale na ochranu pred svetlom. Podmienky na uchovávanie po rekonštitúcii lieku, pozri časť 6.3.
6.5 Druh obalu a obsah balenia
Bortezomib Fresenius Kabi 2,5 mgprášoknainjekčnýroztok
10 ml číra sklenená injekčná liekovka typu I so sivým chlórbutylovým gumeným uzáverom a hliníkovým tesnením so žltým odklápacím viečkom s obsahom 2,5 mg bortezomibu.
Bortezomib Fresenius Kabi 3,5 mgprášoknainjekčnýroztok
10 ml číra sklenená injekčná liekovka typu I so sivým chlórbutylovým gumeným uzáverom a hliníkovým tesnením s modrým odklápacím viečkom s obsahom 3,5 mg bortezomibu.
Injekčná liekovka je umiestnená v obale s krytom. Každé balenie obsahuje 1 injekčnú liekovku na
jednorazové použitie.
6.6 Špeciálne opatrenia na likvidáciu a iné zaobchádzanie s liekom
V
š
e
o
b
e
c
né
o
patrenia
Bortezomib je cytotoxická látka. Preto buďte opatrní pri manipulácii a príprave bortezomibu. Na ochranu pred kontaktom s kožou používajte rukavice a iný ochranný odev.
Aseptické techniky sa musia prísne dodržiavať pri zaobchádzaní s bortezomibom, pretože liek neobsahuje žiadnu konzervačnú látku.
Po neúmyselnom podaní bortezomibu intratekálne boli zaznamenané prípady úmrtia. Bortezomib Fresenius Kabi 1 mg prášok na injekčný roztok je určený iba na intravenózne podanie, zatiaľ čo Bortezomib Fresenius Kabi 2,5 mg a 3,5 mg prášok na injekčný roztok sú určené na intravenózne alebo subkutánne podanie. Bortezomib sa nemá podávať intratekálne.
Pokyny narekonštitúciu
Bortezomib musí rekonštituovať zdravotnícky pracovník.
Intravenózna injekcia
Bortezomib Fresenius Kabi 2,5 prášoknainjekčnýroztok
Každá 10 ml injekčná liekovka s Bortezomibom Fresenius Kabi 2,5 mg práškom na injekčný roztok sa
musí dôkladne rekonštituovať s 2,5 ml injekčného roztoku chloridu sodného 9 mg/ml (0,9 %) za použitia injekčnej striekačky zodpovedajúcej veľkosti bez odstránenia zátky z injekčnej liekovky. Rozpúšťanie lyofilizovaného prášku je ukončené za menej ako 2 minúty.
Po rekonštitúcii obsahuje každý ml roztoku 1 mg bortezomibu. Rekonštituovaný roztok je číry
a bezfarebný s výsledným pH od 4 do 7. Rekonštituovaný roztok sa musí pred podaním vizuálne skontrolovať, či neobsahuje nerozpustené častice a či nie je zafarbený. Ak je zafarbený alebo pozorujete prítomnosť častíc, rekonštituovaný roztok sa musí zlikvidovať.
Bortezomib Fresenius Kabi 3,5 prášoknainjekčnýroztok
Každá 10 ml injekčná liekovka s Bortezomibom Fresenius Kabi 3,5 mg práškom na injekčný roztok sa musí dôkladne rekonštituovať s 3,5 ml injekčného roztoku chloridu sodného 9 mg/ml (0,9 %) za použitia injekčnej striekačky zodpovedajúcej veľkosti bez odstránenia zátky z injekčnej liekovky. Rozpúšťanie lyofilizovaného prášku je ukončené za menej ako 2 minúty.
Po rekonštitúcii obsahuje každý ml roztoku 1 mg bortezomibu. Rekonštituovaný roztok je číry
a bezfarebný s výsledným pH od 4 do 7. Rekonštituovaný roztok sa musí pred podaním vizuálne
skontrolovať, či neobsahuje nerozpustené častice a či nie je zafarbený. Ak je zafarbený alebo
pozorujete prítomnosť častíc, rekonštituovaný roztok sa musí zlikvidovať.
Subkutánna injekcia
Bortezomib Fresenius Kabi 2,5 prášoknainjekčnýroztok
Každá 10 ml injekčná liekovka s Bortezomibom Fresenius Kabi 2,5 mg práškom na injekčný roztok sa
musí dôkladne rekonštituovať s 1 ml injekčného roztoku chloridu sodného 9 mg/ml (0,9 %) za
použitia injekčnej striekačky zodpovedajúcej veľkosti bez odstránenia zátky z injekčnej liekovky. Rozpúšťanie lyofilizovaného prášku je ukončené za menej ako 2 minúty.
Po rekonštitúcii obsahuje každý ml roztoku 2,5 mg bortezomibu. Rekonštituovaný roztok je číry a bezfarebný s výsledným pH od 4 do 7. Rekonštituovaný roztok sa musí pred podaním vizuálne skontrolovať, či neobsahuje nerozpustené častice a či nie je zafarbený. Ak je zafarbený alebo pozorujete prítomnosť častíc, rekonštituovaný roztok sa musí zlikvidovať.
Bortezomib Fresenius Kabi 3,5 prášoknainjekčnýroztok
Každá 10 ml injekčná liekovka s Bortezomibom Fresenius Kabi 3,5 mg práškom na injekčný roztok sa
musí dôkladne rekonštituovať s 1,4 ml injekčného roztoku chloridu sodného 9 mg/ml (0,9 %) za použitia injekčnej striekačky zodpovedajúcej veľkosti bez odstránenia zátky z injekčnej liekovky. Rozpúšťanie lyofilizovaného prášku je ukončené za menej ako 2 minúty.
Po rekonštitúcii obsahuje každý ml roztoku 2,5 mg bortezomibu. Rekonštituovaný roztok je číry a bezfarebný s výsledným pH od 4 do 7. Rekonštituovaný roztok sa musí pred podaním vizuálne skontrolovať, či neobsahuje nerozpustené častice a či nie je zafarbený. Ak je zafarbený alebo pozorujete prítomnosť častíc, rekonštituovaný roztok sa musí zlikvidovať.
LikvidáciaBortezomib je len na jednorazové použitie. Všetok nepoužitý liek alebo odpad vzniknutý z lieku sa má
zlikvidovať v súlade s národnými požiadavkami.
7. DRŽITEĽ ROZHODNUTIA O REGISTRÁCIIFresenius Kabi Deutschland GmbH Else-Kröner-Straße 1
61352 Bad Homburg v.d.Höhe
Nemecko
8. REGISTRAČNÉ ČÍSLOEU/1/19/1397/002
EU/1/19/1397/001
9. DÁTUM PRVEJ REGISTRÁCIE/PREDĹŽENIA REGISTRÁCIEDátum prvej registrácie: 14. novembra 2019
10. DÁTUM REVÍZIE TEXTUPodrobné informácie o tomto lieku sú dostupné na internetovej stránke Európskej agentúry pre lieky
http://www.ema.europa.eu.